Содержание
Болезни, вызывающие боли в суставах
Каждое заболевание, вызывающее болевые ощущения в суставах ног, имеет свои причины и характеризуется специфической симптоматикой.
Артрит
Это поражение одного или одновременно нескольких суставов (полиартрит), сопровождающееся их воспалением.
Протекает в 2 формах:
- Острый артрит – развивается стремительно, с сильными болями, отеком, повышенной температурой, неестественным хрустом при нагрузке, усиленным притоком крови (гиперемией).
- Хронический артрит – протекает медленно, прогрессирует, болевые ощущения появляются редко и слабо выражены, что затрудняет диагностику и в итоге может привести к деформации и полному разрушению сустава.
Основные причины артрита:
- нарушение нормального обмена веществ;
- аутоиммунные патологии, наследственная предрасположенность;
- инфекционные и эндокринные заболевания;
- переохлаждения, аллергическая реакция.
Эта широко распространенная болезнь поражает мужчин и женщин всех возрастов, проявляется она и у детей. Выделяют несколько видов артритов:
-
Ревматоидный – наиболее тяжелый вид, сначала поражает пальцы стоп, затем захватывает все суставы ног, распространяется симметрично. Характеризуется утренней скованностью движений, болезненностью и отечностью кожи, бессонницей, потерей аппетита, ознобом.
-
Псориатический – развивается на фоне псориаза, быстро поражает все мелкие суставы, при этом они краснеют, распухают, покрываются оспинами и шелушащимися пятнами, пальцы стоп приобретают форму «сосисок».
- Посттравматический – артрит, возникающий вследствие неоднократного повреждения хрящевых соединений, менисков, сухожилий или суставной капсулы. Голеностопный и коленный суставы травмируются чаще всего. Характерные симптомы повреждения – появление припухлости, хруст, ломота в костях, прилив крови к травмированному участку, затрудненность движения.
- Невоспалительный – к нему относят остеохондроз, подагру.
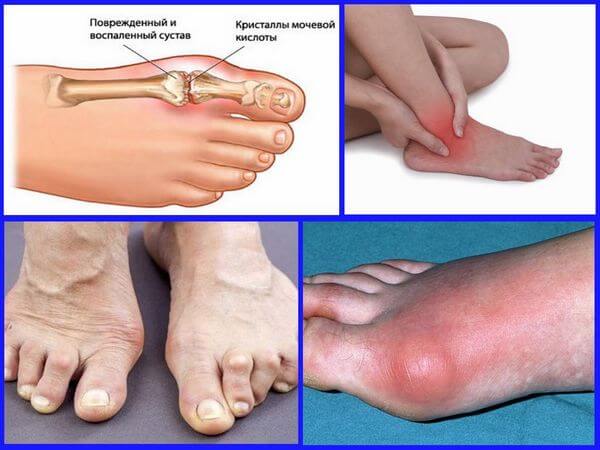
Подагра
От подагрического артрита чаще страдают мужчины среднего и женщины пожилого возраста.
Начинается она с поражения большого пальца стопы. Из-за накопления мочевой кислоты в крови и отложения ее солей в различных органах и тканях организма образуются подагрические узлы (тофусы). Они формируются на ахилловых сухожилиях, коленях, разгибательной поверхности голени, бедер. Отличительные признаки подагры – продолжительные приступы жгучей боли, сопровождающиеся температурой, покраснением кожных покровов.
Артроз
Заболевание суставов, приводящее к истончению ткани хряща в одних местах и разрастанию ее в других, потери эластичности и разрушению привычной структуры. Чаще всего артроз локализуется в области колена, тазобедренного и голеностопного суставов. Его подразделяют на 2 формы:
- Первичный артроз – возрастное изменение ткани хряща, вызванное нарушением состава синовиальной жидкости и недостаточным снабжением суставов и окружающих тканей питательными веществами. Начинается заболевание в возрасте 30-40 лет с чувства ломоты суставов, хруста, появления болевых ощущений при ходьбе, тянущей боли по ночам. Образование опухоли в зоне поражения свидетельствует о необратимом видоизменении сустава.
- Вторичный артроз – последствие травмы, врожденного дефекта или какого-либо патологического процесса.
К наиболее распространенным причинам артроза относят также:
- нарушение функционирования щитовидной железы;
- воспалительные процессы;
- гемофилию, затруднение кровообращения;
- наследственность;
- чрезмерные нагрузки;
- избыточный вес;
- изменение обмена веществ.
Остеоартроз
Это медленно развивающаяся форма артроза. Является следствием изношенности хрящевой ткани, покрывающей сочленение костей. Механическому износу подвержена любая подвижная, имеющая суставы, часть тела. Страдают остеоартрозом чаще всего люди пожилого возраста – после 40-50 лет. У них наблюдаются следующие клинические симптомы:
- хруст, пощелкивание хрящей;
- скованность, припухлость, болезненность суставов при ходьбе и надавливании;
- ноющая, пульсирующая боль, усиливающаяся к вечеру или во время движения;
- потеря подвижности, окостенение тканей.
https://youtube.com/watch?v=-sQKyWFtnK8
Бурсит
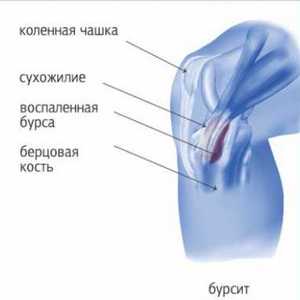
- слабость в мышцах;
- образуется мягкая, подвижная, округлая опухоль – шишка, достигающая размеров куриного яйца;
- повышается температура в области бурсита, кожа багровеет.
- повторяющееся травмирующее воздействие;
- инфицирование;
- ослабление иммунной системы;
- хронические болезни – артриты, подагра.
Ревматизм
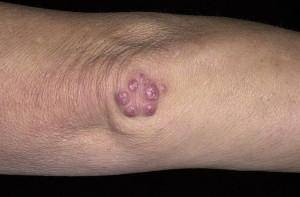
Чаще всего это заболевание развивается после ангины, тонзиллита, фарингита, вызванных стрептококками и влекущих за собой воспаление миндалин. Организм ребенка начинает бороться с инфекцией и вырабатывает соответствующие антитела, которые при пониженном иммунитете могут начать уничтожение собственных соединительных тканей: хрящей, сердца и других внутренних органов. Первыми воспаляются голеностопные и коленные сочленения.
Основная особенность ревматизма – суставы воспаляются по очереди. Например, первым поражается одно из колен, после того, как воспаление прошло, поражается один из голеностопов. Каждая отдельная область поражается на достаточно короткое время (10-12 дней), но воспаления повторяются в других суставах, что повышает нагрузку на сердце.
Основные симптомы ревматизма:
- кратковременные, но достаточно интенсивные боли
- красная, лоснящаяся, отечная кожа
- повышенная температура тела
Каждый приступ все больше и больше поражает сердечные клапаны.
Лечение происходит поэтапно:
- на первом этапе обязательна госпитализация и противовоспалительная терапия
- на втором этапе ребенок лечится антибиотиками и нестероидными противовоспалительными препаратами под наблюдением врача, но дома
- третий этап – профилактика в виде санаторно-курортного лечения
Если ревматизм своевременно не лечится, развивается ревмокардит, радикулит, неврит, хорея. Ревмокардит повреждает сердечную мышцу, нарушает кровообращение, вызывает сморщивание клапанов. Хорея поражает нервную систему ребенка, меняется его характер, походка, почерк, нарушается речь, память, сон. При отсутствии лечения со временем начинают дергаться мышцы туловища, конечностей и лица. Но хорея, в отличии от ревмокардита, полностью проходит.
Отличия в симптоматике
Лечение
Методика терапии зависит от вида патологии, стадии ее развития, возраста и общего состояния пациента. Она включает прием лекарств, действие которых направлено на устранение первопричины, облегчение симптоматики, восстановление функциональной пораженной части ноги. В тяжелых случаях и при неэффективности медикаментозного лечения проводят хирургические операции.
Медикаменты
Комплексная терапия предполагает прием следующих препаратов в форме таблеток, мазей, гелей или растворов для инъекций:
- НПВС с обезболивающим эффектом (Диклофенак, Долобене, Вольтарен, Долгит);
- миорелаксанты (Тизанидин);
- хондропротекторы (Структум, Хондроксид, Артра);
- анестетики (Новокаин);
- глюкокортикостероиды (Преднизолон);
- антидепрессанты (Деприм);
- витаминно-минеральные комплексы.
При сосудистых патологиях дополнительно назначают антикоагулянты, флеботоники и плазмозамещающие препараты, действие которых направлено на предупреждение процесса тромбообразования.
Внимание! Вид препарата, его дозировку и схему приема определяет врач. Лечение болезней ног включает курс физиопроцедур (массаж, ЛФК, электрофорез с Димексидом, магниты, лазер), способствующих улучшению кровообращения в пораженной конечности, диетотерапию, акупунктуру, ношение компрессионного белья и ортопедической обуви
В ходе терапии пациенту рекомендуют некоторое время соблюдать полный покой, отказаться от вредных привычек, снизить норму физических нагрузок
Лечение болезней ног включает курс физиопроцедур (массаж, ЛФК, электрофорез с Димексидом, магниты, лазер), способствующих улучшению кровообращения в пораженной конечности, диетотерапию, акупунктуру, ношение компрессионного белья и ортопедической обуви. В ходе терапии пациенту рекомендуют некоторое время соблюдать полный покой, отказаться от вредных привычек, снизить норму физических нагрузок.
Народная медицина
С разрешения врача для повышения эффективности медикаментов используют средства на основе лекарственных растений, обладающих противовоспалительным, обезболивающим и регенерирующим воздействием.
Для облегчения болей рекомендуют использовать следующие лекарства:
- заливают в 3-х литровый бутыль 0,5 л свежего сока свеклы, 0,2 л сока алоэ, добавляют по 0,5 кг моркови и черной редьки. Емкость доверху заполняют жидким медом и хорошо перемешивают ее содержимое. Настаивают 7 суток под закрытой крышкой, процеживают, удаляя осадок, и принимают перед сном по 40 мл. Длительность минимального курса лечения составляет 1 мес.;
- переливают стакан кефира в пол-литровую емкость, добавляют измельченный ржаной хлеб до ее полного заполнения и 1 ч.л. соды. Оставляют в тепле на 5-6 дней, фильтруют, отжимая осадок. Средство используют для примочек (днем) и компрессов (на ночь). Эффект облегчения боли наступает через 3 дня. Спустя неделю дискомфорт проходит.
Противовоспалительным действием обладают листья мать-и-мачехи. Их рекомендуют прикладывать на ночь в течение 10 суток.
Для устранения мозолей и натоптышей к проблемному месту на ночь прикладывают массу из тертого картофеля и лука, помещенную в марлю, или лист алоэ (внутренней частью). Средства создают эффект распаривания. Утром мозоль обрабатывают пемзой, мажут кремом жирной текстуры. Процедуру повторяют до полного исчезновения ороговевших участков кожи.
Косолапость
Косолапостью называют врожденную деформацию стопы младенца. При этом стопа имеет подошвенное сгибание, приведена и обращена внутрь. В процессе развития ребенка деформация усиливается, возрастает нагрузка на наружный край стопы, где формируются мозоли.
Косолапость занимает первое место среди врожденных патологий опорно-двигательного аппарата и встречается у 1-4 новорожденных из 1000, в 10% случаев она сочетается с другими пороками развития. Чаще отмечается 2-сторонняя аномалия, у девочек в 2-3 р. реже, чем у мальчиков. В тяжелых случаях в последующем развивается деформация костей голени, голеностопного, коленного и тазобедренного суставов, атрофия мышц.
Возможные причины развития врожденной косолапости:
- неправильное положение плода;
- маловодие;
- воздействие химических вредностей на материнский организм;
Врожденная косолапость определяется сразу после рождения, диагноз подтверждается при УЗИ (исследуют хрящевую ткань стопы).
Чем раньше проведено лечение, тем оно успешнее.
Основные методы лечения косолапости:
- гипсовая фиксация стопы применяется с 5-7 дня жизни, повязка меняется каждые 2 недели; эффективность его 58%;
- гипсование с 2-недель жизни методом Понсети: специальная техника гипсования со сменой повязок каждые 5-7 дней способствует растяжению связок; лечение длится до 2 месяцев, после чего ребенку назначается ношение специальной фиксирующей обуви; эффективность метода около 90%;
- сверхэластичные конструкции; из особого материала с памятью формы изготавливаются лонгеты, позволяющие проводить постоянную коррекцию;
- бинтование в сочетании с занятиями специальной гимнастикой применяется при легкой степени дефекта;
- оперативное лечение по различным методикам (при неэффективности консервативного лечения, при поздней диагностике);
- массаж голени и стопы (тонизирующий и расслабляющий), как компонент комплексного лечения;
- кинезотерапия (активная лечебная гимнастика) или мануальная терапия, направленные на увеличение активности мышц, растяжение тканей;
- физиолечение для повышения растяжимости и сокращаемости мышц, улучшения кровообращения; применяется после 2 лет;
- медикаментозная терапия: назначение препаратов, улучшающих проходимость нервных импульсов (витамины группы В, прозерин).
Симптомы
Основным признаком проблем с сочленениями стопы является болевой синдром, но он может свидетельствовать буквально о любом состоянии или патологии, от травмы до врожденных нарушений
По этой причине важно правильно оценить характер боли и увидеть дополнительные признаки, по которым удастся точнее предположить, с каким заболеванием столкнулся человек
Бурсит
По силе боли в области воспаленных зон бурсит сложно сравнить с остальными заболеваниями, поскольку она интенсивная и острая, особенно в момент вращения голеностопа. Если проводить пальпацию пораженного участка, болевой синдром тоже обостряется. Дополнительными симптомами бурсита являются:
- локальная гиперемия кожного покрова;
- ограничение объема движений и снижение их амплитуды;
- гипертонус мышц пораженной конечности;
- локальный отек ноги.
Остеопороз
На фоне увеличения ломкости костей, обусловленной снижением массы костной ткани и изменениями ее химического состава, главным симптомом остеопороза становится повышенная уязвимость сочленений и нижних конечностей в целом. Характер боли приступообразный, острый, усиление ее происходит при пальпации. Дополнительно присутствуют:
- перманентная боль ноющего характера;
- быстро наступающая усталость при нагрузке;
- затруднения при выполнении привычной двигательной активности.
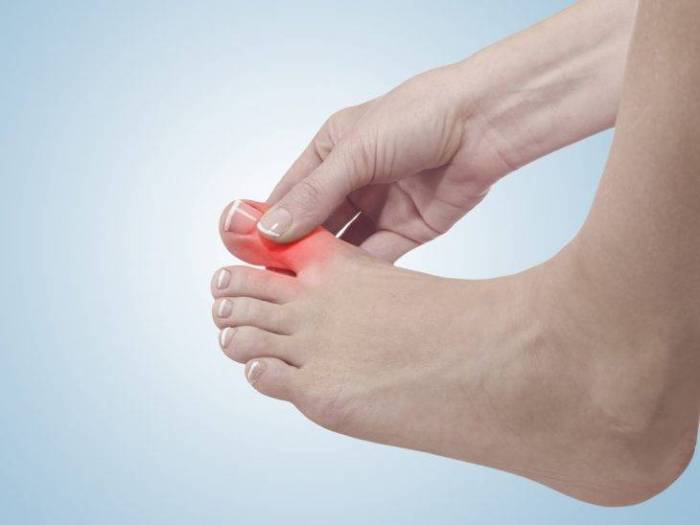
Артрит
Воспалительный процесс затрагивает все сочленения, находящиеся в стопе, и он может носить первичный или вторичный характер. При наличии дополнительных заболеваний, на фоне которых развился артрит, симптоматика будет шире. Примерный перечень признаков, по которым можно определить эту болезнь, следующий:
- отек зоны пораженного сочленения или больной стопы полностью;
- гиперемия кожных покровов в области воспаления;
- боль постоянная, имеет ноющий характер, накатывает приступами до полной блокировки движения;
- деформация стопы на поздних стадиях болезни;
- утрата функций пораженных суставов;
- общее недомогание – повышение температуры, головные боли, нарушения сна.
Артроз
Медленное течение дегенеративных процессов в хрящевой ткани на начальной стадии человеком почти не замечается: болевые ощущения слабые, ноющие, вызывают только легкий дискомфорт. По мере усиления разрушения тканей и увеличения области поражения (с вовлечением костной ткани) появляются следующие симптомы:
- хруст в суставах при их активности;
- острая боль при физических нагрузках, стихающая в состоянии покоя;
- деформация пораженного участка;
- увеличение сочленения на фоне отека мягких тканей.
Лигаментит
При воспалительном процессе, протекающем в связочном аппарате, болевые ощущения умеренные, преимущественно обостряются при переносе веса на поврежденную ногу и движении. Заболевание выявляется исключительно при проведении УЗИ или МРТ, поскольку по симптоматике лигаментит схож с травматическим повреждением связок. Признаки такие:
- ограничение двигательной активности стопы;
- появление отека в области поражения;
- ощущение онемения пальцев пораженной ноги;
- повышение чувствительности (при прикосновениях) области воспаления;
- невозможность полностью согнуть или разогнуть конечность в больном суставе (контрактура).
Болезни плечевого сустава
Заболевания суставов плеча поражают людей, которые длительное время проводят в сидячем и полусогнутом положении, при этом постоянно сутулятся и не беспокоятся об осанке.
Профессиональные спортсмены, занятые тяжелым физическим трудом тоже сталкиваются с такими патологиями.
Недуг характеризируется, в основном, болями. Их вызывают такие явления:
- остеохондроз;
- артрит;
- артроз;
- неврит;
- тендобурсит – воспаление сумки сустава;
- поражение манжетки бывает после частых необычных вращений руками;
- тендинит – воспаление сухожилий.
Бодибилдерам знакомо такое понятие, как растяжение и перерастяжение мышц.
Симптомы заболеваний сустава плеча – боль, затруднения при движении, неспособность лежать на пораженной области.
Лечение болезней плечевых симптомов направлено на устранение признаков, прерывание механизма их развития, воздействие на причину и восстановление функций.
Профилактика
Чтобы не лишать себя радости свободного движения, намного проще предотвратить возникновение вышеописанных заболеваний, чем потом долгие годы заниматься их лечением. Итак, что полезно для суставов ног?
Здоровый образ жизни. Отказавшись от вредных привычек, в особенности переедания, вы избавите себя от одной из основных причин артроза – лишних килограммов. А сохраняя активность и подвижность – обеспечите нормальную выработку синовиальной жидкости (смазки), и тем самым будете поддерживать хрящи в хорошем состоянии.
Закаливание. Обливание ног холодной водой не только повысит сопротивляемость организма инфекциям, но и натренирует кровеносные сосуды, а значит, поддержит хорошее кровоснабжение суставных и околосуставных тканей.
Рациональное питание. Для хрящевой ткани очень полезны продукты, содержащие моно- и полиненасыщенные жирные кислоты, витамины (особенно C и P), а также кальций. Жирными кислотами богата красная рыба, витаминами – фрукты, овощи и зелень, кальцием – молочные продукты, особенно сыр и творог. А избыток в рационе мясных блюд, богатых пуринами, а также супов на крепких мясных бульонах может привести к развитию подагры. Многие диетологи для профилактики болезней суставов рекомендуют употреблять больше сырых продуктов: фруктов и овощей.
Движение. Даже высокая двигательная активность при здоровом образе жизни не всегда дает необходимую нагрузку, поэтому при появлении первых признаков проблем с суставами ног будет очень полезно освоить комплекс гимнастических упражнений и регулярно его выполнять. Это может быть лечебная гимнастика, йога, танцы или что-то еще. Главное подобрать оптимальную нагрузку.
Соблюдая эти несложные правила, можно избежать многих заболеваний суставов ног, а если проблемы уже дали о себе знать – максимально облегчить течение болезни. Главное – сделать здоровый образ жизни своей привычкой. И тогда можно не беспокоиться о том, что болезнь подступит в самый неподходящий момент и навсегда лишит вас возможности радоваться свободе движения.
Многие из нас хорошо знакомы с крайне неприятным болевым синдромом в ногах. Еще в недалеком прошлом бытовала истина, что болезни в опорно-двигательном аппарате присущи людям взрослого поколения, но тенденция указывает на то, что подобные заболевания с завидным постоянством стали возникать и у молодых людей.
Согласно статистическим медицинским данным сегодня проблемы подобного рода встречаются у каждого третьего на нашей планете человека
Многие болезни суставов ног могут быть успешно вылечены на первых стадиях заболевания, но если не придавать лечению важного значения, то весьма вероятны неприятные последствия
Наиболее распространенные заболевания суставов ног
- Артриты ног могут иметь различные причины. Артрит бывает ревматоидный, псориатический, подагрический, артрит при синдроме Рейтера, системной красной волчанке и других аутоиммунных заболеваниях. Общие признаки артрита: боль периодическая либо постоянная, отечность, покраснение сустава, повышение температуры кожи над ним, ограничение подвижности, может быть субфебрилитет или лихорадка. При ревматоидном артрите процесс симметричный, суставы деформируются вплоть до подвывихов и вывихов. Псориатический артрит поражает чаще суставы пальцев ног, этот процесс несимметричен. При подагре в основном страдает сустав у основания первого пальца стопы, несколько дней (а иногда и до нескольких недель) пациента беспокоят острые боли, отек, покраснение, повышение местной температуры. Над некоторыми пораженными суставами могут наблюдаться подкожные уплотнения (тофусы). Лечение направлено на устранение причины воспаления. В остром периоде конечности необходим покой. Врач назначает препараты антибактериальные или противовоспалительные. При подагре вне обострения пациент принимает препараты, препятствующие образованию мочевой кислоты.
- Остеоартроз. Суставы нижних конечностей страдают артрозом чаще, чем верхних. Это обусловлено повышенной нагрузкой на ноги (при избыточной массе тела, длительном стоянии), травмами у спортсменов, лиц тяжелого физического труда. И, конечно, с возрастом хрящевое покрытие истончается. Имеет значение также наследственная предрасположенность к артрозу, недоразвитие сочленяющихся суставных поверхностей, связочного аппарата, болезни обмена веществ. Хрящевое покрытие подвергается дегенеративным изменениям, а вслед за ним и прилегающая костная ткань. В суставе запускается воспалительный процесс, что усугубляет дегенерацию. Признаки артроза: боль в суставе, особенно при ходьбе, нагрузках, хромота, ограничение подвижности, на последней стадии нога в области сочленения деформируется (особенно при артрозе коленного сустава). Сустав может быть отечен, кожные покровы над ним более теплые, при движениях ощущается хруст или щелчки. Артроз чаще поражает коленные (гонартроз) и тазобедренные суставы (коксартроз). Терапия чаще консервативная комплексная (разгрузка больного сустава, противовоспалительные, хондропротекторные средства, физиопроцедуры, массажи, лечебная физкультура, компрессы). При неэффективности может потребоваться замена сочленения на искусственное (эндопротезирование).
- Хондрокальциноз – это отложение в суставах солей кальция, что вызывает боль, отек, ограничение движений.
- Бурсит – воспалительный процесс в околосуставной сумке, например, вертельный бурсит (в области тазобедренного сустава), препателлярный (коленного), бурсит в области первого плюснефалангового сустава. Причиной болезни может быть постоянная травматизация, артрит сустава. В области сочленения появляется ограниченная припухлость, болезненная при ощупывании, покраснение.
- Плоскостопие – распространенная болезнь, затрагивающая и суставы ног, и мышечно-связочный аппарат. Своды стоп (продольный, поперечный, а в большинстве случаев оба сразу) уплощаются, мелкие суставы несут при этом огромную нагрузку, далее начинают страдать голеностопные и коленные сочленения. Человек быстро устает при ходьбе, испытывает боли в стопах, тяжесть в ногах.
- Врожденные патологии. Частая болезнь ног – дисплазия тазобедренного сустава, т.е. недоразвитие его компонентов. Эту патологию необходимо своевременно выявлять у новорожденного и лечить, ведь она может приводить к коксартрозу, а самая тяжелая ее форма – врожденный вывих бедра, который существенно нарушает функцию ноги. Врожденная косолапость – заболевание, затрагивающее стопы. Стопа повернута внутрь, наружный ее край обращен вниз и назад, а подошва вверх. При тяжелой форме стопу невозможно насильственно вывести в правильное положение. Косолапость лечится консервативно путем этапных туторов, либо оперативным путем.
Хруст в суставах: причины и лечение
Методы лечения
Лечение выписывает врач после установления степени сложности заболевания и причин его возникновения. Эффективность лечения зависит от многих факторов: возраста, общего состояния организма, стадии заболевания, двигательной активности.
Лечение вальгусной деформации стопы – длительный процесс, направленный на замедление прогрессирования патологии и улучшение функций сустава.
Консервативные методы лечения применяются на начальном этапе заболевания (1,2 степень), хирургическое вмешательство рекомендовано, когда невозможно устранить деформацию терапевтическими методами. Медицине известно более 150 методов корректировки первого плюснефалангового сустава хирургическим путем: шевронная остеотомия, удаление аномальных костных разрастаний, перестановка костей, артродезирование, остеотомия основания первой плюсневой кости и другие методы. Хирург-ортопед принимает решение об оперативном вмешательстве после тщательного изучения рентгенологического снимка.
Консервативные методы лечения вальгусной деформации первого пальца стопы:
Использование специальных фиксаторов, ортопедических стелек и межпальцевых пластин. Ортопедические приспособления равномерно распределяют нагрузку и препятствуют дальнейшей деформации плюсневой кости. Также они облегчают процесс передвижения, устраняя болезненные ощущения.
- Лечебный массаж. Массаж стоп восстанавливает кровообращение и снимает напряжение. Перед проведением массажной процедуры рекомендовано опустить ноги в теплый отвар ромашки или коры дуба. Наиболее эффективный массажный прием – спиралевидное разминание косточки в течение 15-20 минут. После процедуры воспаленный участок растирают настойкой прополиса или прикладывают красную глину с морской солью.
- Гимнастические упражнения. Специальные упражнения следует выполнять ежедневно или по индивидуальной рекомендации врача. Комплексные занятия рассчитаны на постепенное восстановление подвижности сустава.
- Ванночки для ног и компрессы. Травяные ванночки снимают боль и отечность, помогают избавиться от натоптышей, мозолей. В качестве целебных ингредиентов используют цветки одуванчика, ромашки лекарственной, пихтовое масло, морскую соль, йод. Травянистые растения заливают кипяченой водой, настаивают, а затем делают ванночки для ног. Йод и морскую соль добавляют в теплую воду, а из пихтового масла делают компрессы.
- Ограничение нагрузки. Избыточный вес, длительное пребывание на ногах, перенос тяжестей негативно влияет на кости и суставы стоп. Людям, страдающим вальгусной деформацией стопы, следует ограничить интенсивные физические нагрузки. Оптимальный вариант – пешие прогулки в течение 30-40 минут, плавание и ежедневное выполнение лечебно-профилактических упражнений. Нельзя допускать перегрузки сустава или полного его расслабления.
- Фармакотерапия. Для снятия боли и воспаления подходят противовоспалительные препараты нестероидной группы. Как снять боль косточки большого пальца ноги без применения обезболивающих препаратов? Многие лечатся народными средствами – йодная сетка, компресс из лопуха и скипидара, настойка на лимонном соке с добавлением аспирина.
- Диета и применение пищевых добавок. Следует употреблять в пищу продукты, укрепляющие хрящевую и костную ткань. Жирная рыба (скумбрия, семга, лосось, тунец), куриное мясо, морская капуста, мидии, креветки, яйца, бобовые – продукты, улучшающие состояние соединительных тканей. Желательно исключить алкоголь, острые специи, сладости и слишком жирную пищу. Полезно употреблять в пищу холодец, фруктовое желе, кисель, заливное, сухофрукты, а также натуральные соки из свеклы, моркови, грейпфрута, винограда, сливы и других фруктов.
В качестве дополнительных пищевых добавок принимают хондропротекторы, витамины А, Е, С и D синтетического происхождения.
 Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья
Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья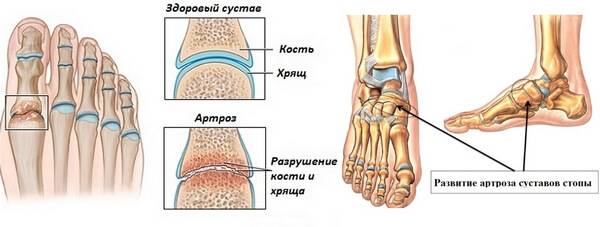
 Эквинусное положение стопы
Эквинусное положение стопы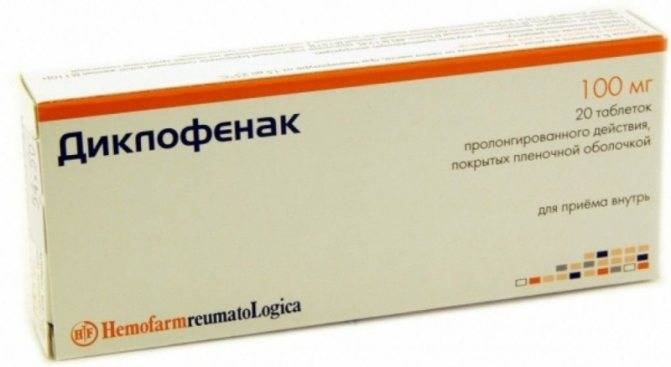
 Боль под коленной чашечкой спереди
Боль под коленной чашечкой спереди

 Тянет низ живота и спина в копчике тянет
Тянет низ живота и спина в копчике тянет Причины, признаки и диагностика артрита пальцев ног и стопы
Причины, признаки и диагностика артрита пальцев ног и стопы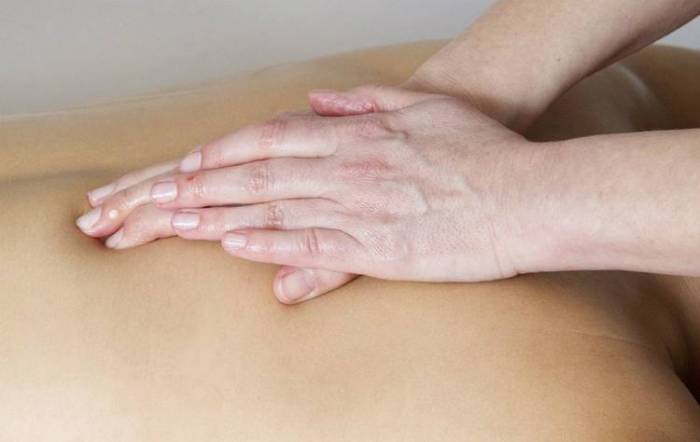 Правильный массаж для здоровья коленного сустава
Правильный массаж для здоровья коленного сустава