Содержание
- 1 Особенности процедуры
- 2 IV.Пункция полостей организма и пункция плевральной полости
- 3 Этапы выполнения пункции сустава
- 4 Цены на пункцию суставов
- 5 Наши врачи
- 6 Почему обращаются к нам?
- 7 Техника проведения пункции плечевого сустава, при каких нарушениях назначается прокол
- 8 Нужно ли обшивать дачный туалет внутри и снаружи?
- 9 Послеоперационный период и возможные осложнения
- 10 Техника выполнения
- 11 При диабете
- 12 Диагностика: пункция сустава, артроскопия
- 13 Пункция сустава — что это такое?
- 14 Лечение ревматических заболеваний в Юсуповской больнице
- 15 Техника выполнения
- 16 Особенности процедуры
Особенности процедуры
Учитывая повышенную чувствительность содержимого сустава к микробам, при осуществлении пункции требуется строго соблюдать определенные правила:
- Проводить антисептическую обработку места прокола. Для этого применяются спирт и пятипроцентный раствор йода.
- Для осуществления местной инфильтрационной анестезии применяется игла длиной не более 6 см с диаметром до 1 мм. Это необходимо для того, чтобы при введении кислорода газ не проникал в расположенные рядом ткани с формированием эмфиземы. Для откачки крови и гноя диаметр иглы не должен превышать 2 мм, чтобы она не забивалась фрагментами белков и миниатюрными сгустками крови.
- Кожный покров в месте прокола требуется сдвинуть, чтобы искривить раневой канал. После проведении пункции кожу возвращают в исходное положение. Соблюдение этого правила позволяет не только избежать проникновения в сустав бактерий, вызывающих воспаления и инфекции, но и препятствовать вытеканию жидкости.
Иголка продвигается по раневому каналу очень медленно, чтобы сразу можно было определить, что она прошла через сумку сустава. Так как в момент процедуры рука или нога испытывает сильное сопротивление, то при попадании кончика иглы в суставную сумку специалист ощущает провал в так называемую пустоту. При наличии в суставе крови или гноя содержимое шприца поменяет цвет и помутнеет.
Что же касается глубины прокола, то существует два мнения. Одни специалисты считают, что глубина не должна превышать 1 см, другие утверждают, что ввод должен составлять 2-3 см. но все они сходятся в одном: при недостаточной глубине иголка может легко выскользнуть из сумки, при очень большом проколе – нанести вред хрящевой ткани. Оторванные фрагменты хряща могут забить иглу и сделать невозможным промывание сумки и введение в нее препаратов.
Пункция плеча
Пункция плечевого сустава должна проводиться с трех сторон: сбоку, спереди или сзади. При проведении передней пункции человек укладывается на спину. Игла двигается между клювовидным отросточком и головкой плеча.
Для боковой процедуры больной ложится на здоровый бок, а рука лежит вдоль тела. Иголка располагается под акромиальным отростком. При пункции сзади пациента укладывают на живот. Иголка располагается пониже акромиального отростка и направляется к клювовидному отростку.
Локтевая пункция
Пункция локтевого сустава осуществляется либо с наружной, либо с задней стороны. При наружной процедуре сустав сгибается под углом 90 градусов, игла вводится ниже латеральной поверхности плеча. Прокол в предплечье сзади делается выше отростка локтевой кости, а игла направляется вперед и вниз. Чтобы не задеть нервные ткани локтя, пунктировать внутреннюю сторону суставной сумки не рекомендуется.
Лучезапястный сустав
Пункция лучезапястного сустава проводится с тыльной стороны сустава. Отверстие располагается на пересечении отростков локтевой и лучевой кости, а иголка направляется между сухожилиями первого и второго пальца.
Тазобедренный сустав
Пункция тазобедренного сустава проводится лежа на спине. Иголка вводится посередине линии между большим вертелом и паховой связкой. При осуществлении процедуры требуется следить за тем, чтобы не повредить бедренную артерию, что способно вызвать обильное кровотечение.
Коленная пункция
Этот тип процедуры считается самым простым. Для его осуществления пациент укладывается на спину, а под больное колено помещается валик. Прокол делается посередине коленной чашечки.
Голеностопная пункция
Пункция голеностопного сустава проводится, когда человек лежит на спине. Стопа немного разгибается, а иголка направляется в суставную щель между таранной костью и лодыжкой.
IV.Пункция полостей организма и пункция плевральной полости
Показания:
•перевод напряженного
(клапанного) пневмоторакса в открытый
при ранениях и травмах груди;
•эвакуация воздуха
или жидкости (кровь, экссудат, гной)
при скоплении их в плевральной полости;
•введение
лекарственных препаратов в плевральную
полость;
•диагностическая
пункция при плевральном выпоте
(бактериологическое, цитологическое и
химическое исследования);
•наложение
искусственного пневмоторакса при
туберкулезе легких,
Противопоказание:
•нарушение
свертываемости крови.
Техника:
1.При выраженных
явлениях клапанного пневмоторакса
плевральную полость пунктируют короткой
толстой иглой (типа Дюфо) во II
межреберье по среднеключичной линии и
отсасывают воздух до получения
отрицательного давления в плевральной
полости. Если этого достичь не удается,
пострадавшего эвакуируют, не вынимая
иглы (последнюю швами фиксируют к
коже и закрывают стерильной повязкой).
2.При эвакуации
жидкости из плевральной полости
больной по возможности принимает
положение сидя с выпрямленным туловищем
и опорой обеими руками на столик или
плечи помощника.
3.Уровень жидкости
определяют перкуторно или/и
рентгенологически, на коже больного
ставят метку раствором бриллиантового
зеленого.
4.Кожу спины широко
обрабатывают антисептическим
раствором и отгораживают стерильным
материалом. Место пункции выбирают
на два межреберья ниже уровня жидкости,
но не ниже VIII
межреберья по лопаточной линии (угол
лопатки располагается на уровне VII
ребра).
5.В области прокола
по верхнему краю ребра через тонкую
иглу послойно инфильтрируют 15—20 мл 1 %
раствора новокаина (лидокаина) мягкие
ткани межреберья до плевры. Постоянно
подтягивая поршень шприца к себе,
прокалывают плевру. При появлении в
шприце содержимого иглу удаляют.
6.Длинную толстую
иглу с круто срезанным острием
соединяют короткой резиновой трубкой
с металлической канюлей для шприца,
заполняют ее раствором новокаина и
пережимают зажимом Бильрота или Кохера.
7.Большим и
указательным пальцами левой руки
фиксируют кожу над местом прокола.
Правой рукой нащупывают верхний край
ребра и тем же путем проводят иглу в
плевральную полость. Попадание в полость
плевры узнают по внезапному уменьшению
сопротивления движению иглы. Не
допускать глубокого проникновения
и боковых движений иглы во избежание
повреждений плевры, легкого и
диафрагмы.
8.Металлическую
канюлю соединяют со шприцом емкостью
20—50 мл, зажим с резиновой трубки снимают
и отсасывают содержимое плевральной
полости, не допуская попадания туда
воздуха (перед отсоединением шприца
резиновую трубку между ним и иглой
каждый раз пережимают). Для предупреждения
коллапса медленно можно отсасывать
до 1,5 л жидкости.
9.Место пункции
после извлечения иглы обрабатывают
антисептикам и заклеивают стерильной
салфеткой.
Действия при
возможных осложнениях:
•закупорка иглы
сгустком крови, фибрином или детритом:
промыть иглу 2—3 мл раствора новокаина,
при невозможности эвакуировать
содержимое — пункция новой иглой в
новом месте, выше первого;
•плохая эвакуация
жидкости: наклонить или повернуть
больного в различных направлениях,
вызывая перемещение плевральной
жидкости;
•ранение межреберных
сосудов: динамический контроль
гемоторакса, при значительном гемотораксе
может потребоваться торакотомия. При
строгом соблюдении техники пункции
риск повреждения межреберных сосудов,
легкого, диафрагмы и органов брюшной
полости минимальный;
•пневмоторакс:
рентгенологический контроль, при
значительном пневмотораксе (более 15%)
требуется дренирование плевральной
полости.
Этапы выполнения пункции сустава
Техника проведения процедуры тождественна на каждом из суставов. Поговорим о проведении этой процедуры на коленных суставах.
Засчет простого анатомического строения пункция колена является более простой. Техника выполнения пунктирования коленного сустава состоит из нескольких этапов:
- Ногу сгибают в колене под углом 10−17 градусов. Для опоры ноги и расслабления четырехглавой мышцы бедра под коленку обычно подкладывают низкий валик (довольно твердый, однако при этом не жесткий; как правило, его роль выполняет туго свернутое полотенце).
- Перед стартом процедуры кожу над суставом тщательным образом обрабатывают качественным антисептиком. Для этого используют 3% раствор йода, спиртовой раствор, 0,5% хлоргексидина или 1% раствор дегмина. После этого кожные покровы следует протереть спиртом, поскольку попадание йода на кончике иглы во внутрисуставное пространство способно обусловить ожог синовиальной оболочки. В нынешние годы для дезинфекции поля для операций применяют уже готовые антисептические растворы, не вызывающие аллергических реакций и раздражения (Алсофет Рэд, Велтосепт, Кутасепт).
- Артропункцию выполняют при помощи шприца на 15−20 мл (для удаления жидкости) или на 5−10 мл (при вводе лекарства) с длиной иглы примерно 4−6 см и толщиной 0,5−2 мм.
- Кожу в месте прокола оттягивают — благодаря этому пункционный ход искривляется. Такой простой метод затрудняет проникновение инфекции и истечение патологического содержимого суставной полости назад через прокол.
- Центральные точки пункции коленного сустава — доступа к пространству внутри суставов: выше на 1 см верха надколенника, напрямую под нижним концом надколенника с внутренней или наружной стороны, на 0,35−0,5 см ниже центра надколенника.
- Проникновение иглы в углубление сустава будет сопровождаться чувством «провала» как у пациента, так и у вводящего в тело иглу. Курс движения иглы обязан соответствовать расположению плоскости щели сустава.
- Место прокола прикрывают стерильной повязкой. К тому же в обязательном порядке требуется зафиксировать конечность легкой гипсовой повязкой, которую при отсутствии осложнений через 3−4 дня заменяют наколенником. На место сустава первые полсуток рекомендуется прикладывать холодные повязки с периодичностью каждые 3−4 часа на 15−20 минут, не больше — во избежание возникновения болезненных ощущений. Необходимо не забывать, что каждый прокол суставной стенки, несмотря на то, что это лечебная процедура, — травма для сустава. При нарушении техники выполнения артроцентеза или недостающей обработке наружных покровов возникает риск заражения сустава.
Цены на пункцию суставов
Наши врачи
-
ЛИТВИНЕНКО Андрей Сергеевич
Травматолог ортопедВрач спортивной медициныСтаж: 17 лет
Записаться
-
СКРЫПОВА Ирина Викторовна
ФизиотерапевтреабилитологСтаж: 16 лет
Записаться
-
СИДЕНКОВ Андрей Юрьевич
Травматолог ортопед Врач спортивной медициныСтаж: 10 лет
Записаться
-
ЖЕЖЕРЯ Эдуард Викторович
Врач-ортопед вертеброневрологСтаж: 17 лет
Записаться
Почему обращаются к нам?
-
Без очередей
Не надо ждать мы работаем по предварительной записи
-
Все за один день
Прием врача, диагностика и лечение в день обращения
-
Снимем боль
Поможем снять боль всего за 1-2 визита к нам
-
Гарантируем
Профессиональный подход доступные цены и качество
-
Приём врача 0 руб!
При курсовом лечении все консультации бесплатны
-
Три варианта лечения
Подберем несколько вариантов, предложим оптимальное лечение
Техника проведения пункции плечевого сустава, при каких нарушениях назначается прокол
Пункция плеча – это хирургическая методика, при которой в суставную сумку вводится игла.
Делается это с целью диагностики состояния пациента при различных нарушениях и травмах либо по медицинским показаниям, например для регуляции объема синовиальной жидкости или введения лекарственных препаратов при заболевании сустава. Как проводится прокалывание в медицинских учреждениях и какие функции выполняет плечевой сустав?
Анатомия сустава
Плечевой сустав, являющийся самым подвижным в человеческом организме, образуется суставной лопаточной впадиной, по форме напоминающей блюдце, и шарообразной головкой плечевой кости.
Так как головка плечевой кости по размеру существенно превышает площадь впадины, именно в этом суставе так часто случаются травмы, например вывихи (код МКБ-10 S-43).
Для увеличения стабильности столь подвижной конструкции предусмотрена увеличивающая поверхность впадины лопатки суставная губа, а также мышцы ротаторной манжеты плеча.
Анатомия
Функции синовиальной жидкости
Суставный экссудат (синовия) – это естественная смазка, без которой суставы не могут полноценно двигаться. Жидкость, состоящая из белков, содержащейся в крови воды и полисахарида гиалурона, выполняет несколько функций, в числе которых:
- питание хрящевой ткани;
- смазывание суставов изнутри;
- амортизация при движении;
- защита поверхностей кости от изнашивания;
- обеспечение подвижности костей.
Последствия и нехватки, и переизбытка синовия могут привести к процессам, вызывающим различные заболевания.
Показания к проведению процедуры пункции лечебного типа
Пункция плечевого сустава может назначаться для диагностики совместно с УЗИ (для определения характера содержимого) и в лечебных целях. Например, наружный прокол используется для:
- удаления экссудата патологического характера;
- откачивания крови при гемартрозе;
- введения антибиотика или кортикостероида;
- обезболивания перед вправлением вывихов;
- поставки кислорода или воздуха для разрушения фиброзных спаек;
- редрессации.
Процедура пунктирования
Как делают прокол?
Алгоритм действий во время пункции достаточно прост. Диагностический или лечебный прокол делается на анестезированном и продезинфицированном участке кожи, находящемся на поверхности, где нет нервов и крупных сосудов. Толстая игла или троакар вводятся согласно отмеченной заранее точке, помогая поставить в организм необходимый лекарственный раствор или откачать лишнюю жидкость.
Кожа обязательно смещается пальцем, чтобы при ее возвращении на место после проведения пункции раневой канал оказался закрытым. Во время процедуры обязателен контроль врача за состоянием пациента. После прокалывания оценивается эффект от процедуры, место прокола заклеивается коллодием или пластырем.
Осложнения и опасные симптомы после пунктирования возникают крайне редко. Это инфицирование места введения иглы, гематома, которая быстро проходит, повреждение сухожилий и связок при неправильном выполнении процедуры.
Техника пункции
Производиться прокол может в три точки пункции: спереди, сбоку и сзади. В первом случае больной лежит на спине, согнув руку таким образом, чтобы прощупывалась поверхность сустава. Становится виден малый бугор плечевой кости и отросток лопатки (клювовидный), в соединение между ними и делается прокол. Игла вводится строго перпендикулярно суставу – спереди назад.
Пунктирование сбоку делается по-другому. Пациента кладут на здоровую сторону, руку выпрямляют вдоль тела. Точка прокола находится между большим бугром кости плеча и акромиальным отростком лопатки. Игла вводится через дельтовидную мышцу в направлении книзу.
Последующий метод – исполнение пункции сзади. Он предполагает, что больной лежит на животе со слегка отведенным назад плечом. Прокол делают в горизонтальном направлении под акромиальным отростком.
Осмотр плеча перед процедурой
Заключение
Пункция – манипуляция, без которой не обойтись при диагностике или лечении сустава. Процедура достаточно простая.
При условии соблюдения техники ее проведения и учета особенностей топографической анатомии она практически не несет за собой каких-либо осложнений кроме того, что пациенту во время пункции немного больно.
Ознакомиться с тем, как именно делается пунктирование, вы можете, посмотрев следующее видео:
Нужно ли обшивать дачный туалет внутри и снаружи?
Отделку дачной уборной внутри делать не обязательно. Но если дачник не поленится и обошьёт стены, пол и потолок туалета, то конструкция простоит гораздо дольше. В качестве материала для внутренней отделки уборной можно использовать:
- Листы пенопласта, которые прикрепляют к стенам плотно друг к другу, обеспечивая изоляцию от ветра и влаги;
- Плёнку, натягиваемую на опоры, немного отделённые от внешних стен. Она служит преградой для проникновения в помещение холодного воздуха;
- Обычные или декоративные обрезные доски, которыми выкладывают все стены внутри туалета;
- Вагонку, то есть наиболее эстетичный материал для отделки.
Если взялись за внутреннюю отделку уборной, то не стоит забывать и о наружной обшивке. Покрытие туалета снаружи — гарантия его долгой службы, вопреки воздействию осадков, низких температур и ветров. Материалом для внешней защиты деревянной конструкции уборной может быть:
- Гипсокартон;
- Сайдинг;
- Пластиковая панель;
- Металлопрофиль.
Деревянный туалет на даче — это правильное решение, поскольку он прекрасно вписывается в деревенский пейзаж и не требует больших затрат. Обычно дачники строят его в виде «скворечника» высотой более двух метров. При желании, можно продлить срок службы такого туалета, выполнив внутреннюю и наружную отделку вагонкой и сайдингом соответственно.
Послеоперационный период и возможные осложнения
После взятия ликвора пациента не поднимают, а доставляют в лежачем положении в палату, где он как минимум два часа лежит на животе без подушки под головой. Малышей до года укладывают на спину с подушкой под ягодицами и ножками. В ряде случаев опускают головной конец кровати, что позволяет снизить риск дислокации мозговых структур.
Первые несколько часов пациент находится под тщательным врачебным наблюдением, каждые четверть часа специалисты контролируют его состояние, так как до 6 часов может продолжаться ток ликвора из пункционного отверстия. При появлении признаков отека и дислокации мозговых отделов оказываются неотложные мероприятия.
После спинномозговой пункции необходим строгий постельный режим. Если показатели ликвора в норме, то через 2-3 дня можно вставать. В случае аномальных изменений в пунктате пациент остается на постельном режиме до двух недель.
Уменьшение объема жидкости и некоторое снижение внутричерепного давления после спинномозговой пункции могут спровоцировать приступы головной боли, которая может длиться около недели. Ее снимают анальгетиками, но в любом случае при таком симптоме следует поговорить с врачом.
Забор ликвора для исследования может быть сопряжен с определенными рисками, а при нарушении алгоритма пункции, недостаточно тщательной оценке показаний и противопоказаний, тяжелом общем состоянии пациента вероятность осложнений увеличивается. Наиболее вероятными, хотя и редкими, осложнениями спинномозговой пункции считаются:
- Смещение мозга вследствие оттока большого объема ликвора с дислокацией и вклиниванием стволовых отделов и мозжечка в затылочное отверстие черепа;
- Боли в пояснице, ногах, нарушения чувствительности при травме корешка спинного мозга;
- Послепункционная холестеатома, когда в канал спинного мозга попадают клетки эпителия (при использовании некачественных инструментов, отсутствии мандрена в иглах);
- Кровоизлияние при травмировании венозного сплетения, в том числе — субарахноидальное;
- Инфицирование с последующим воспалением мягких оболочек спинного или головного мозга;
- При попадании в подоболочечное пространство антибактериальных препаратов или рентгеноконтрастных веществ — симптомы менингизма с сильной головной болью, тошнотой, рвотой.
Последствия после правильно проведенной спинномозговой пункции редки. Эта процедура дает возможность диагностики и эффективного лечения, а при гидроцефалии сама является одним из этапов борьбы с патологией. Опасность при пункции может быть связана с проколом, при котором возможен занос инфекции, с повреждением сосудов и кровотечением, а также нарушением функции головного или спинного мозга. Таким образом, спинномозговую пункцию нельзя считать вредной или опасной при правильной оценке показаний и риска и соблюдении алгоритма процедуры.
Техника выполнения
Несмотря на кажущуюся простоту, это вмешательство должно выполняться только в условиях лечебного учреждения (перевязочная поликлиники или больницы). При выполнении необходимо соблюдать стерильность. Как для любой операции необходимо приготовить чистые инструменты (шприцы, иглы, ёмкости) и произвести подготовку операционного поля.
Кожу вокруг предполагаемого прокола тщательно обрабатывают (если имеются волосы – сбривают) сначала раствором йода, а затем ещё два раза спиртом. Затем тонкой иголкой осуществляют обезболивание новокаином.
После проведения подготовки берут шприц от 20 до 50 мл с толстой иглой, в месте будущей пункции кожу немного сдвигают в сторону. Это необходимо для профилактики попадания воздуха или микробов внутрь. Затем осуществляется продвижение внутрь полости сустава и выполнение лечебного приёма. При окончании процедуры иглу быстро вынимают, заклеивают отверстие пластырем и фиксируют конечность шиной или повязкой.
В связи с анатомическими различиями сочленений методика будет существенно различаться при проколах отдельных суставов. К тому же используют различные способы выполнения в зависимости от места вкола и направления иглы.
Локтевой сустав
Проводится с наружной или задней стороны локтевого сгиба. Для подготовки необходимо сесть и согнуть руку в суставе под прямым углом. Под предплечье необходимо положить подушечку для удобства пациента и врача.
При доступе снаружи вкол осуществляют в ямке с боковой стороны (между плечом и предплечьем), иглу ведут кзади и кверху. В итоге проходя вдоль кости, она оказывается в боковом завороте суставной сумки.
Если выполняется задняя пункция локтевого сустава, то пациент создаёт полусогнутое положение предплечья, придерживая его здоровой рукой. Врач нащупывает ровно по средней линии, на границе между плечом и предплечьем костный выступ – локтевой отросток. Прокол осуществляют над его верхушкой, двигаются вперед и вниз, попадая в верхний заворот сустава.
Плечевой сустав
При выполнении пункции плечевого сустава необходимо принять сидячее положение или лечь на здоровый бок. Осуществляются три вида доступов.
- Техника заднего доступа включает определение заднего края дельтовидной мышцы в месте его границы с лопаткой – там образуется ямка. Там делают прокол и перпендикулярно коже проводят иглу вперед до ощущения провала.
- При боковой (или наружной) пункции больную руку укладывают вдоль тела. Врач пальцами определяет наиболее выступающую часть головки плечевой кости и кверху от неё – отросток лопатки. Кожу и дельтовидную мышцу максимально прижимают к плечу и иглой проходят под отросток и продвигают до заворота суставной сумки.
- Если выполняется передняя пункция плечевого сустава, то необходимо определить клювовидный отросток лопатки – он находится под наружным концом ключицы. Вкол осуществляют прямо под ним и достигают иголкой полости сустава. Этот метод наиболее редкий и травматичный вследствие своей сложной техники выполнения и наличия нервного сплетения и артерий в проекции прокола.
Тазобедренный сустав
Осуществляется в положении лежа на спине или на здоровом боку. Ногу выпрямляют и слегка разворачивают кнаружи. Доступ выполняют с передней или боковой стороны:
- При переднем способе врач определяет большой вертел (костный выступ в верхней части бедра) и границу внутренней трети паховой связки. Прокол делают на середине расстояния между ними, продвигаясь точно перпендикулярно коже.
- При наружном доступе определяется также большой вертел, врач пальцем достигает его верхушки. Точно над ней проводят иглу вперед и немного вниз.
блокада в плечевой сустав
При диабете
Диагностика: пункция сустава, артроскопия
Гемартроз диагностируют на основании опроса, осмотра, инструментальной диагностики (МРТ, УЗИ, КТ).
При подозрении на перелом травматолог может назначить рентгенографию коленного сустава.
Часть методов применяют в диагностических и лечебных целях одновременно:
- Пункция сустава. После обезболивания из полости с помощью шприца извлекают жидкость, определяя ее характер (кровь, синовиальная жидкость с кровью, сгустки) и давность травмы (свежая, больше суток).
В дальнейшем процедуру производят еще несколько раз (пока жидкость не перестанет накапливаться).
Пункция при гемартрозе
Артроскопия. Ее применяют, если необходимо определить, насколько повреждены внутрисуставные поверхности. В полость через небольшой прокол вводят зонд с оптическим прибором на конце.
При необходимости через другой прокол вводят хирургические инструменты (скальпель, ножницы) и удаляют скопившуюся жидкость, отломки хряща, другие омертвевшие ткани.
Пункция сустава — что это такое?
Пункция — это небольшой прокол медицинской иглой в суставную полость (в пораженное место) с целью проведения диагностики или назначения врачами дальнейших терапевтических процедур в дальнейшем.
Только специалист сможет взять пункцию по всем правилам, т.к. метод требует довольно аккуратного проведения, со знанием всех основных точек акупунктуры, в частности строения коленного сустава.
Отсутствие знаний может лишь усугубить ситуацию у больного, привести к усилению неприятных болезненных симптомов, осложнениям и ограничению подвижности коленки при случайном повреждении нервных окончаний.
Манипуляция применяется исключительно хирургом или травматологом и только в стационарных условиях при наличии необходимых мед. инструментов
Лечение ревматических заболеваний в Юсуповской больнице
Лечение суставов является длительным процессом, в течение которого пациенту необходима поддержка и помощь высококвалифицированного врача-ревматолога и других специалистов. В Юсуповской больнице врачи взаимодействуют друг с другом, что позволяет вытраивать комплексные программы терапии, в рамках которых возможно лечение сопутствующих патологий.
Пункция локтевого сустава и другие диагностические мероприятия направлены на сбор информации о состоянии пациента, наличии заболевания и его возможных последствий для составления индивидуального плана лечения. Качественно выполненная пункция является информативной и безопасной процедурой. Если Вас беспокоят симптомы заболеваний суставов или показана диагностическая, или лечебная пункция, обратитесь за консультацией к опытным специалистам. Запись на прием осуществляется сотрудниками Юсуповской больницы по телефону.
Техника выполнения
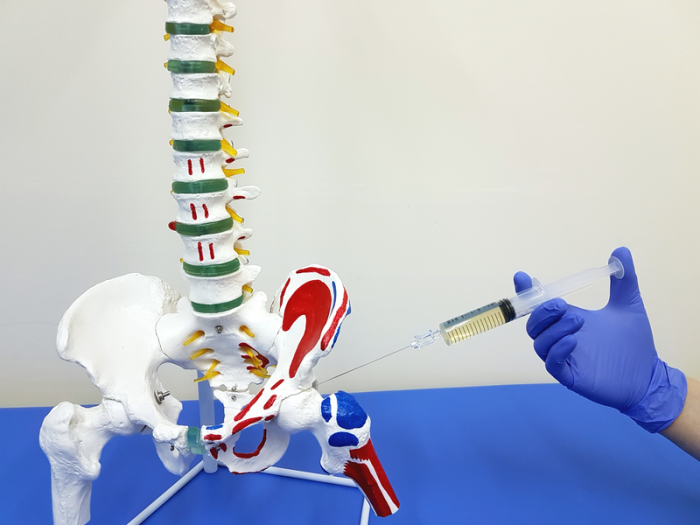
Прокол выполняют чаще всего шприцами на 10-20 миллилитров, с длиной иглы до 5 см. Тонкими иголками удобно вводить лекарственные средства в полость сустава, для эвакуации жидкости лучше подходят иглы большого диаметра. Для выполнения процедуры важна точность исполнения, иглу нельзя вводить в полость сустава больше, чем на полтора-два сантиметра. Часто процедуру проводят под контролем УЗИ (ультразвукового исследования).
Место прокола предварительно обкалывают местным обезболивающим препаратом, например, раствором Новокаина.
Вначале специалист осматривает и пальпирует верхние и нижние передние отростки подвздошных костей больного. Между этими точками на коже проводят прямую линию.
Отступив от передней верхней клубовой ости на 2 сантиметра в латеральном направлении, производится прокол кожи
Для худых пациентов в этих целях можно использовать иглу для внутримышечных инъекций, а для тучных – специальную длинную иглу с большим диаметром.
Укол иглы производят перпендикулярно кожным покровам, осторожно двигаясь внутрь сустава. При правильной технике выполнения прокол проходит без препятствий.
Для пункции используют также боковой способ, при котором пациент занимает положение на спине. Игла вводится от точки переднего верхнего вертела подвздошной кости в передне-заднем направлении до воображаемой точки между средней и передней третью паховой связки.
При патологических процессах, которые затрагивают костный мозг, проводят диагностическую трепанобиопсию бедренной кости. Ее проводят при лейкозах, остеомиелосклерозе, эритремии. Во время этой процедуры выполняют забор костного мозга на гистологическое, биохимическое и молекулярно-генетическое исследования.
Диагностическая
Пункция с диагностической целью выполняется при постановке диагнозов артрита, артроза, синовита, дегенеративно-дистрофических процессов в суставе. В комплексе с другими инструментальными методами пункция применяется для диагностики внутрисуставных тел. Они образуются при нарушении метаболических процессов, после травм и оперативных вмешательств. Как дополнительный метод исследования, ее проводят при ревматических и реактивных поражениях суставов, системных болезнях соединительной ткани.
В полость тазобедренного сустава с помощью пункции вводят рентгеноконтрастные вещества для проведения рентгено- или пневмографии. Эти методы применяются для расширенной диагностики нарушений анатомической структуры опорно-двигательного аппарата.
Лечебная
Удаление жидкости из полости тазобедренного сустава имеет выраженный лечебный эффект. Для пациентов с отеком и повышенным внутрисуставным давлением показана эвакуация экссудата в лечебных целях. Эта процедура уменьшает отечность и гиперемию сустава, позволяет пациенту нормально ходить.
Особенности процедуры
Прокол в пределах центральной нервной системы делается для головного и спинного мозга.
Пункция головного мозга назначается в случае, когда есть подозрения на наличие гноя. Частые локализации гнойного образования:
- нижних лобных долях;
- височной области;
- среднее ухо;
- область сосцевидного отростка.
Технология прокола головного мозга зависит от локализации патологического процесса. Как прокалывается мозг, если нужен доступ к передним рогам боковых желудочков:
- Пациент лежит на спине. Голова склоняется к груди.
- Определяется место укола. Оно дезинфицируется йодом два раза.
- Прикидывают точку прокола, нанося маркер зеленкой.
- Вводится местная анестезия.
- Кожа разрезается скальпелем. В этом же месте в черепе делается отверстие, которое называется трепанационным окном.
- Получив доступ к головному мозгу, хирург производит крестообразный надрез на твердой мозговой оболочке. Тут же вводят антикоагулянт – это предотвращает кровотечение.
- Вводится канюля глубиной в 6 см. Ее вводят параллельно надрезу. Когда хирург попадает в полость – он чувствует провал.
- Сквозь отверстие начинает вытекать жидкость. Ее цвет, плотность и запах зависит от природы воспаления или новообразования. Например, при гнойном воспалении жидкость имеет неприятный запах и зеленый цвет, вытекает медленно. По скорости выхода жидкости судится внутричерепное давление: чем оно выше, тем быстрее вытекает гной. Так, при высоком давлении жидкость может струится.
Забирается жидкость объемом в 5 мл. Она отправляется в лабораторию, а хирург очищает область вмешательства и зашивает кожу.
Как берут жидкость из задних рогов боковых желудочков:
- Больной принимает лежачее положение на животе. Голова ложится так, чтобы сагиттальный шов шел по срединной линии.
- Подготовка такая же, как и при пункции передних рогов.
- Кожа разрезается параллельно шву. Хирург берет иглу и вводит ее под наклоном. Обычно максимальная глубина прокола достигает 3 см.
- Технология забора материала и завершающий этап повторяет методику пункции передних рогов.
Прокол спинного мозга называется люмбальной пункцией. Иглу вводят в субарахноидальное пространство в спинном мозгу на уровне поясницы. Цель прокола – изучение параметров цереброспинальной жидкости или введение спинномозговой анестезии.
Как прокалывается спинной мозг:
- Пациент лежит или сидит. Если в положении лежа – больной укладывается на бок. Ноги сгибаются и приводятся к животу. Спина максимально согнута, а руки обхватывают колени.
- Врач пальпирует позвоночники: он выискивает промежуток между третьим и четвертым поясничным позвонком. Такой выбор определяется тем, что в это месте наименьшая вероятность повредить спинном мозг. Детям спинной мозг прокалывается ниже третьего поясничного позвонка.
- Прокол спинного мозга приносит много боли, поэтому пациенту вводят местный анестетик. Обычно используется 2% раствор новокаина объемом в 7-8 мл.
- Между выступающими частями позвонков вводится игла Бира. Она вводится с уклоном кверху. Постепенно ее проталкивают вглубь. Хирург почувствует опору – это связки позвоночника. После их прокола (примерно на глубине 5-6 см, у детей – 2 см) врач почувствует провал – он попал в спинномозговой канал.
- После изъятия иглы начинает вытекать спинномозговая жидкость – это признак правильного выполнения процедуры. Бывает, что игла впирается в кость. В таком случае врач повторяет процедуру заново – до тех пор, пока не достигнет спинномозгового канала.
- После взятия жидкости пациент должен лежать на животе в течение двух часов. Прокол заклеивается стерильной салфеткой.
После процедуры в месте пункции обычно ощущается боль, появляющаяся в ответ на снижение давления внутри черепа. Она проходит в среднем на 5 день.
Прокол иглой головного мозга проводится при таки показаниях:
- Нейроинфекции и воспалительные заболевания мозга.
- Нейросифилис, туберкулез мозговых оболочек.
- Геморрагический инсульт, кровоизлияние в желудочки мозга и субарахноидальное пространство.
- Черепно-мозговая травма, сопровождающаяся отеком.
Для чего делают люмбальную пункцию:
- Подтвердить или опровергнуть наличие нейроинфекции, например, менингита или энцефалита.
- Ввести антибиотик или химиотерапевтический препарат.
- Снизить внутричерепное давление.
 Что такое пункция коленного сустава, больно ли её делать и последствия
Что такое пункция коленного сустава, больно ли её делать и последствия Пункция локтевого сустава
Пункция локтевого сустава Болит позвоночник после пункции
Болит позвоночник после пункции
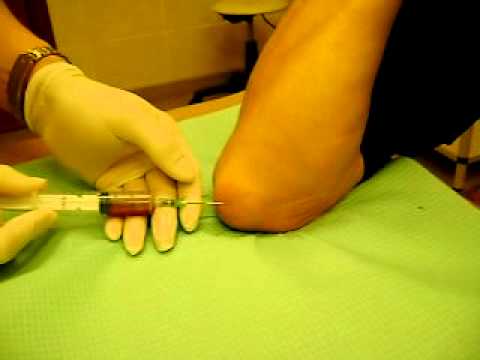
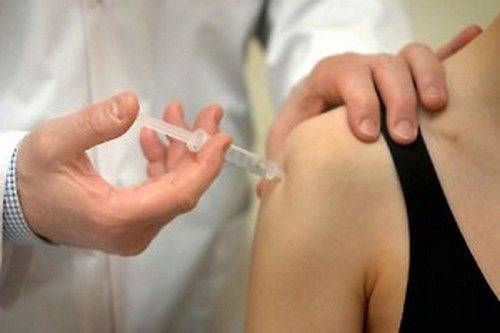


 Пункция коленного сустава
Пункция коленного сустава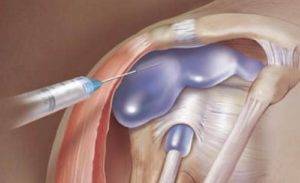 Точки для пункции плечевого сустава
Точки для пункции плечевого сустава Последствия после пункции спинного мозга
Последствия после пункции спинного мозга Устройство для прокалывания пальца
Устройство для прокалывания пальца