Содержание
- 1 Лучшие производители
- 2 Как выбрать?
- 3 Основные специалисты по суставным заболеваниям
- 4 Диагностика, применяемая для выявления артрита
- 5 Причины болезней опорно-двигательного аппарата в пожилом возрасте
- 6 Направления работы
- 7 Передовые методы и инновации
- 8 Причины возникновения и патогенез
- 9 Зачетный препод 4 — дата выхода
- 10 Какой специалист занимается лечением плоскостопия
- 11 Спортивная ортопедия и реабилитация
- 12 Часто задаваемые вопросы
- 13 Когда болит колено: Какой врач поможет
- 14 Если болят колени: к кому идти и как лечить после травмы
- 15 Как выбрать специалиста по коленным суставам в Москве
- 16 Как понять когда болят колени: к какому врачу обратиться
- 17 Диагностика
- 18 Хирург и ортопед – а есть ли разница?
Лучшие производители
- Ортопедическая мастерская ОртоДок изготавливает стельки под заказ по немецкой технологии с соблюдением международных стандартов. Использует современное оборудование, синтетические материалы и перфорированную кожу. Срок службы индивидуальных стелек ОртоДок — до 3 лет.
- Orto предлагает корректоры из медицинского силикона и геля, детские и взрослые стельки, включая модели ортопедических изделий для открытой и модельной обуви. В производстве используются высокотехнологичные материалы Memopur с эффектом памяти формы и амортизационный Carbosan, обладающий антимикробным действием, создающий удобство для деформированных стоп.
- Качество немецкой компании Pedag подтверждено сертификатами ведущих ортопедических ассоциаций и независимых организаций. Обувные ортезы имеют особую маркировку и подробные рекомендации по назначению, что облегчает выбор. Признанный лидер рынка производит все виды корректирующих приспособлений для разных возрастных групп. Кроме современных полимеров использует натуральные материалы: графит, кожу.
- Ortmann — авторитетный бренд, в первую очередь знаменитый ортопедической обувью. Европейская компания выпускает 3 линейки стелек: SolaPro для профилактики патологий опорно-двигательного аппарата, SolaMed для коррекции деформаций и облегчения боли, SolaSport для активного движения. Также Ortmann производит лучшие приспособления и корректоры для стоп.
У людей, заботящихся о здоровье, не возникает вопроса, для чего нужны ортопедические стельки. Профилактическое применение обеспечит легкую походку и отсутствие усталости. На ранних стадиях заболевания ортезы скорректируют патологию, защитят суставы. Лечебные стельки облегчат боль, станут важным элементом в комплексе медицинских процедур под присмотром врача.
OrtmannOrtoPedagОртоДок
Как выбрать?
Выбор наколенника должен производиться с доктором, поскольку наколенники отличаются по материалам, цене и другим параметрам. Основной момент в выборе наколенника – цель, которую планируется достичь при использовании конструкции. При различных патологиях рекомендованы разные конструкции.
Например, у маленьких детей для лечения дисплазии тазобедренного сустава используют ортез Тюбингера.
При болезни Осгуда-Шлаттера, которая возникает преимущественно у мальчиков-подростков из-за повышенной нагрузки на колено, применяют открытые наколенники с ребрами жесткости, а во время занятия спортом на ранней стадии патологии можно применять специальную защиту на коленную чашечку.
Поскольку артроз коленного сустава является достаточно распространенной патологией. Расскажем подробнее о выборе наколенника для пациентов с этим недугом.
Ортезы при артрозе
Вопрос о выборе наколенника решается, как уже говорилось, с врачом, но пациенты должны ориентироваться в информации, чтобы понимать, что же советует доктор.
Ортез может иметь такие степени фиксации:
- сильную степень — по сути, такой ортез похож на гипс, его однозначно рекомендуют после сложного хирургического вмешательства на коленном суставе, которыми нередко сопровождаются артрозы (обычно на 3 стадии);
- среднюю степень – это ортезы с различными ребрами жесткости, используются при незначительной выраженности симптомов патологии (1-2 стадии артроза);
- легкую степень – скорее похожа на бандаж, обеспечивает как поддержку сочленения, так и его не слишком ограниченную активность (целесообразно на 1 стадии артроза).
В ряде случаев доктор может назначить только ортез для фиксации коленной чашечки, или динамический ортез, который применяют в начальный период развития артроза коленного сустава (1 стадия заболевания). Обычно такой ортез изготавливается индивидуально.
Размер ортеза (не только при артрозе) подбирается в зависимости от обхвата коленной чашечки. Существуют как самые маленькие размеры ортезов, так и ортезы-гиганты, для людей с широкой коленной чашечкой.
Каждый производитель дает собственную размерную сетку, поэтому перед назначением конкретного ортеза врач может посоветовать не только размер, но и фирму-производителя. В отдельных случаях ортезы изготавливаются по индивидуальным замерам, например, для детей, людей с редкими патологиями опорно-двигательного аппарата.
Основные специалисты по суставным заболеваниям
Гонартроз коленного сустава – одно из самых распространенных суставных заболеваний (артропатий). Какой врач лечит суставы? Многие уверены, что это ортопед, травматолог или даже хирург, и такое мнение отчасти верно. Но основной специалист по заболеваниям суставов – ревматолог. Ревматологи занимаются диагностикой и лечением разнообразных заболеваний опорно-двигательного аппарата, при которых в соединительной ткани и суставах развиваются воспалительные процессы. Артрозы – заболевания невоспалительной природы, но они тоже находятся в компетенции ревматологов. Как и воспаление синовиальной оболочки (синовит), сустава целиком (артрит), околосуставных сумок (бурсит).
Так что если участились боли в колене, появилась припухлость, движения затруднены, и все это не связано с травмой, обращайтесь к ревматологу. Скорее всего, у вас развивается одно из ревматологических заболеваний. А если терапевт диагностировал гонартроз, следующим шагом обязательно должен быть визит к ревматологу. Продолжать наблюдение и лечение у врача широкого профиля допустимо, только если в вашем населенном пункте вообще нет ревматолога. Но желательно все же съездить в ближайшую клинику, медцентр, где ведет прием этот узкий специалист. Кто лечит артроз, помимо ревматолога, и какими методами? Есть другие специалисты, которые занимаются заболеваниями суставов:
- у артролога в сравнении с ревматологом специализация более узкая, только суставы. Причем артролог – это хирург, а ревматолог – терапевт (в широком смысле слова). Артролог – достаточно редкая на сегодняшний день специальность, и далеко не в каждой клинике, даже не в каждом городе можно найти такого врача;
- ортопед – специалист по заболеваниям опорно-двигательного аппарата, который прибегает к консервативным и оперативным методам лечения. Эта отрасль медицины тесно связана с травматологией, но если травматолог занимается исключительно травмами и их последствиями, то ортопед – дисплазиями, пороками развития, последствиями травм и болезней.
Ревматолог или терапевт может направить к ортопеду пациента, у которого гонартроз развивается на фоне нарушений статики ног (плоскостопие, врожденный вывих тазобедренного сустава, неправильно сросшийся перелом), нестабильности надколенника. К хирургу-ортопеду приходится обращаться с артрозом 2–3 степени, когда показано оперативное вмешательство (корригирующая остеотомия, артродез, эндопротезирование).
Диагностика, применяемая для выявления артрита
Многие люди не знают, какой врач лечит артриты и артрозы, поэтому берут направление на обследование у терапевта и проходят основные его виды. В ортопедии применяют следующие методы диагностики:
- Лабораторная диагностика. Сдать кровь на анализ рекомендовано в случае затяжного септического процесса или неестественных болевых ощущений после замены сустава. На основании данных лабораторной диагностики становится понятно, есть ли воспаление. Полезны такие показатели, как скорость оседания эритроцитов и количество лейкоцитов.
- Рентгенограмма выявляет патологические изменения сустава на длительно протекающей стадии воспаления, но не всегда показывает поражение хрящевой ткани или околосуставную эрозию кости. Метод позволяет понять, какова локализация воспалительного процесса, если есть сомнение, что конкретно вызвало поражение, и действительно ли причина симптоматики – артрит коленного сустава. Какой врач лечит патологию, понятно – ортопед. На снимке визуализируется деформирование губчатой кости и кортикальная костная деструкция, выраженная остеопения при хроническом септическом артрите, остеомиелите. Общая периостальная реакция опасна потенциальным развитием склеротического некроза костной ткани. Недостатком признано затрудненное проведение исследования мягких тканей в области колена и бедра. Исключение — случаи с припухлостью, которая включает воздух, различима на снимке в виде дискретных зон аналогично загазованности кишечника при рентгенограмме брюшины.
- УЗИ отлично выявляет патологии тазобедренного сустава, воспаления мягких тканей, абсцесс. Перечисленные нарушения видит не только врач, но и другие специалисты общего профиля, которые по результату исследования направят пациента к ортопеду.
- Радионуклидная томография имеет высокую чувствительность к хроническим инфекциям опорно-двигательного аппарата благодаря вводимым радиоизотопам. Но выдает ложные положительные сигналы на острый септический артрит. Сложно отличимы сигналы артрита от асептического ослабления у пациентов с болезненными протезами, новообразованиями, травмами, переломами, послеоперационными или нейротрофическими изменениями организма. Часто используется для устранения сомнений относительно инфекционного процесса перед выполнением инвазивной процедуры.
- Компьютерная томография с реконструкцией проекции в сагиттальной или корональной плоскости применяется для выявления дискретных секвестров, изолированных от жизнеспособного сустава. КТ помогает оценить реальное состояние механического функционирования и целостности суставной оболочки, определить степень срастания переломов даже при наличии металлической фиксации оборудования, выявить расширение капсулы сустава и любые подтверждения хрящевой эрозии.
- Магнитно-резонансная томография — самый популярный исследовательский метод с беспрецедентной визуализацией костного мозга, абсцессов, синовиальных кист и инфицированных мягких тканей. МРТ облегчает обнаружение септических процессов и периартикулярного воспаления костной ткани на синовиально-хрящевом соединении.
- Часто проводится пункция сустава, аспирация синовиальной жидкости. Метод позволяет идентифицировать патогенную флору и нейтрализовать инфекцию. Визуально можно оценить состояние биоматериала. При инфекционной природе он имеет гнойное содержимое, серо-восковый или кровянистый оттенок; характеризуется чрезмерной мутностью, густотой; создает выраженный аморфный осадок. Подчитывая количество лейкоцитов, удается оценить уровень цитоза – в нем преобладают нейтрофилы (>85%). Это явление указывает на наличие воспалительного процесса. Если взятый биоматериал имеет геморрагическую составляющую или плавающий слой жира, то речь уже идет о серьезных патологиях или внутрисуставном переломе.
Квалифицированное видео-мнение о диагностике артрита:
Многих интересует: когда узкопрофильный врач лечит артрит, какой вид диагностики самый лучший? Перечисленные процедуры используются для определения наиболее точного диагноза – как по отдельности, так и совокупно.
Лучше использовать несколько видов диагностики, подтверждающих данные друг друга и снижающих количество ложных предположений. Гипертрофированная синовиальная оболочка обычно свидетельствует о прогрессировании инфицирования сустава, воспалении костного мозга или сухожилий.
Причины болезней опорно-двигательного аппарата в пожилом возрасте
Как уже было отмечено, кости, связки, сухожилия и мышцы человека с возрастом претерпевают значительные изменения. Так, у пожилых людей постепенно уменьшается объем мышечной массы, поскольку при снижении уровня физической активности мышцы начинают атрофироваться. Хрящи также изменяются — теряют эластичность, истончаются, расслаиваются. Деградация суставного хряща приводит к тому, что кости суставов начинают деформироваться; страдают также связки, сухожилия, суставные сумки. Кроме того, у многих пожилых людей развивается остеопороз, в результате чего кости становятся хрупкими и ломкими, возрастает вероятность переломов.
Травмы суставов, полученные на протяжении жизни, нередко приводят к развитию различных заболеваний в пожилом возрасте. Особенно часто серьезные проблемы с суставами наблюдаются у бывших профессиональных спортсменов, а также у тех, кто занимался тяжелым физическим трудом.
Отдельно следует упомянуть нарушения функций суставов, возникающие вследствие эндокринных патологий, поскольку при гормональном дисбалансе обменные процессы протекают иначе. Изменяется состав синовиальной жидкости, ухудшается состояние хряща, снижается плотность костной ткани. Так называемые эндокринные артриты нередко отмечаются у женщин в период менопаузы.
Иммунитет пожилых людей нередко ослаблен, в результате увеличивается риск развития инфекционных заболеваний суставов. Помимо этого, негативно влияют на опорно-двигательный аппарат различные хронические инфекции и аутоиммунные сбои.
Серьезное влияние на суставы оказывает избыточный вес (который нередко становится следствием малоподвижного образа жизни), высокая влажность, холод, плохая экологическая обстановка, неправильное питание. Как отмечают специалисты, нередко заболевания суставов развиваются под воздействием сразу нескольких факторов.
Направления работы
- Общая травматология — диагностика, консервативное и оперативное лечение любых травм и повреждений опорно-двигательного аппарата (ушибов, ран, переломов костей, растяжений связок, вывихов, иных повреждений суставов и др.) для максимального восстановления — анатомического и функционального травмированных тканей, костей и суставов.
- Вертебрология оперативная и консервативная — высокоэффективное лечение различных заболеваний и повреждений позвоночника, в том числе тяжелых высокоэнергетических травм, корешковых синдромов, стенозов, сколиоза и других.
- Лечение последствий травм, осложнений после ортопедических операций — лечение неправильно сросшихся переломов, ложных суставов, деформаций костей, послеоперационного остеомиелита и др.
- Микрохирургия — хирургическое лечение врождённых и приобретённых деформаций кисти, стопы, последствий травм.
- Лечение туннельных синдромов, других заболеваний кисти и предплечья.
- Коррекция кривизны конечностей, посттравматических деформаций удлинение и укорочение, выравнивание конечностей — сложный комплекс лечебных мероприятий, который мы применяем при неравности длин конечностей, при их деформации, эстетических нарушениях, в том числе после травм. Возможности лучевой диагностики позволяют точно диагностировать патологию и отслеживать лечебный процесс в динамике.
Для работы по каждому направлению в Клинику травматологии и ортопедии Клинического госпиталя на Яузе привлечены лучшие специалисты в своей области, владеющие уникальными методиками и осуществляющие консервативное и оперативное лечение на высшем уровне.
Передовые методы и инновации
- Артроскопия крупных суставов — эндоскопические операции на суставах, без вскрытия полости сустава. Сокращают восстановительный период, длительность госпитализации, улучшают результат лечения. Артроскопические операции выполняются ведущими специалистами на плечевом, коленном, локтевом, лучезапястном, голеностопном суставах.
- Эндопротезирование суставов, в том числе субтотальное и тотальное — полная или частичная замена разрушенного сустава на искусственный, что позволяет пациентам сохранить активность и вести привычный образ жизни (характер выбранной операции зависит от степени поражения сустава).
- Остеосинтез — оперативное лечение переломов, операция по соединению костных обломков и их фиксации для надежного сращивания с целью наилучшего восстановления анатомии и функции поврежденных костей и суставов. Врач выбирает оптимальный метод остеосинтеза для каждого конкретного случая и пациента.
- Реконструктивные операции — восстановление деформированных по разным причинам костей и возвращение им возможности нормально функционировать. В том числе удаление шишек на ногах (халюс вальгус), выравнивание конечностей, устранение их деформации и т.д.
-
Нейрохирургические операции на позвоночнике, в том числе:
- Эндоскопическое удаление грыж дисков позвоночника
- Протезирование дисков, протезирование тел позвонков с применением раздвижных кейджей, вертебропластика — укрепление тел позвонков за счет введения специального костного цемента. Может применяться при компрессионных переломах, остеопорозе, опухолях позвоночника, и других патологиях.
- Лечение стеноза позвоночного канала — декомпрессия спинного мозга со стабилизацией позвонков
- Оперативное лечение деформаций позвоночника у взрослых (в том числе болезни Бехтерева) и детей — выпрямление деформированного позвоночного столба и восстановление осанки пациента
- Лечение последствий травм позвоночника всех категорий сложности
- Ревизионные операции при неудачно оперированном позвоночнике
- PRP-терапия — высокотехнологичный метод лечения травм, ортопедических заболеваний (дегенеративно-дистрофических, хронических, бурситов, эпикондилитов, артрозов и т.д.) инъекциями собственной обогащённой тромбоцитами плазмы крови, стимулирующими регенерацию тканей (поврежденных связок, хряща, суставной сумки и др.). Проводим путем двойного центрифугирования компонентов крови, повышающим концентрацию тромбоцитов в 3,5-5,8 раз (до необходимой для PRP-терапии) по сравнению с однократным центрифугированием (при плазмолифтинге).
Стационар с операционным блоком
Стационар с тремя операционными, оснащёнными высокотехнологичным оборудованием, и комфортабельными палатами с функциональными кроватями, позволяющими придать телу удобное положение. Пациентам обеспечено круглосуточное медицинское наблюдение. Индивидуальный телевизор. Вкусное диетическое питание.
Причины возникновения и патогенез
Степень риска клинического инфицирования суставов зависит от вида проникшей патогенной микрофлоры, способа заражения и состояния иммунной системы человека. В большинстве случаев приживаются высоковирулентные бактерии с большим объемом инокулята. Происходит это следующими путями:
- Непосредственным проникновением через открытую рану (любые виды травм, укусы животных).
- Гематогенным распространением со стороны соседних или далеко локализованных участков инфекции.
- Во время интраоперационного пребывания пациента из-за нестерильных инструментов. Тогда в кровоток проникают болезнетворные микроорганизмы, провоцирующие впоследствии еще и бактериальный эндокардит.
Причина заражения элементов опорно-двигательного аппарата — проникновение бактерий стрептококка группы A, стафилококка, гонококка. Реже возникновение септического артрита встречается на фоне грамотрицательных организмов, включая кишечную палочку, вирусы Сальмонеллы и другие. Подвержены люди с ослабленным иммунитетом, что характерно для пациентов в послеоперационном периоде, при наличии авитаминоза или хронических патологий.
Артрит, возникший вследствие миграции бактерий через расщелины эндотелия внутри организма, опасен для здоровья пациента и может поставить под угрозу его жизнь. Недостаток кислорода в пораженных тканях снижает фагоцитарную активность белых кровяных клеток. Острая воспалительная реакция объясняется легкостью инфицирования из-за отсутствия базальной мембраны оболочки суставной капсулы. В результате гипертермированная поверхность производит повышенное количество синовиальной жидкости и гипертрофируется.
Так выглядит хрящевая поверхность, поражённая артритом.
Процесс фагоцитоза высвобождает протеолитические ферменты, способные разрушить хрящевую ткань. Цитокины и другие индуктивные молекулы, совместно вырабатываемые лейкоцитами и синовиальной тканью, усиливают последующий воспалительный ответ. В 50% клинических случаев он является причиной поражения всех суставных поверхностей. На месте соприкосновения синовиальной оболочки с хрящом возникает одновременная эрозия костных тканей, что может привести к сепсису и полному разрушению сустава.
Зачетный препод 4 — дата выхода
Будет ли Зачетный препод 4? Еще до выхода третьей части было объявлено, что она станет заключительной. Поэтому выход продолжения маловероятен.
Какой специалист занимается лечением плоскостопия
Многие больные, которые отмечают у себя симптомы плоскостопия, не знают, к какому врачу обратиться для постановки диагноза и последующего лечения. Диагностикой, лечением и профилактикой этого заболевания занимается ортопед – специалист, имеющий высшее медицинское образование с углубленным изучением хирургии, травматологии и ортопедии.
В поликлинике и во время профилактических медицинских осмотров проверяет плоскостопие хирург, этот врач может определить патологическое изменение формы стопы и направить пациента на консультацию к ортопеду.
Обязательно проверяют форму стоп при проведении военно-врачебной экспертизы юношей призывного возраста, так как данная патология является серьезным основанием для освобождения от службы.
Чтобы вылечить первую степень плоскостопия, медик рекомендует правильно выбирать обувь. Женщинам придется отставить в сторону обувь на высоком каблуке, предпочтение потребуется отдавать мягким моделям с фиксированными задниками, причём максимальная высота каблука составляет 4 сантиметра.
Основной принцип – поддержание физиологических точек, требующихся для поддержки подошвы. Если обувь не позволяет устранять плоскостопие, используются ортопедические стельки, способные центрировать переднюю часть ноги и пятку, поддерживать правильное положение свода.
Опытные медики изучили разнообразные консервативные и оперативные методики. Скорее всего, врач назначит противовоспалительные средства, среди задач отмечается устранение воспаления.
Ортопед – основной специалист по проблеме плоскостопия и другим нарушением опорно-двигательной системы у детей и взрослых. Первый прием у врача включает в себя проведение следующих мероприятий:
- Беседа с пациентом для сбора полной информации (жалобы, образ жизни, наследственные и прочие заболевания);
- Визуальный осмотр стоп для контроля внешнего вида, подвижности суставов и сочленения костей в разных положениях;
- Общая визуальная оценка особенностей анатомического строения позвоночника и конечностей с целью выявления врожденных и приобретенных нарушений развития костей и суставов.
На основании полученных данных врач может назначить некоторые дополнительные исследования:
- Рентгенография стопы для подтверждения диагноза, выявления особенностей деформации и определения степени плоскостопия;
- В тяжелых и запущенных случаях – МРТ, КТ и другие исследования;
- Общий анализ мочи;
- Общий анализ крови с данными по свертываемости, значением протромбинового времени и индекса;
- Другие анализы по необходимости.
Полностью избавиться от нарушения можно только на начальной стадии, в 90% случаев диагностируемой еще в раннем возрасте. Родителям необходимо с особой тщательностью наблюдать за состоянием стоп у детей, выполнять все рекомендации доктора.
Консервативные ортопедические методы лечения плоскостопия включают в себя ношение специальной обуви, ограничение физических нагрузок на стопу, проведение лечебной гимнастики и массажа, физиопроцедуры и прием медикаментов при необходимости.
Подиатр лечит плоскостопие, используя те же методы, что и хирург, ортопед или травматолог. За счет более узконаправленной специализации этого направления пациенты могут получать высококвалифицированную помощь и терапию с применением последних медицинских разработок и новейших методик.
Главной особенностью подиатрии является исследование и использование на практике взаимосвязи между биомеханикой, неврологией, дерматологией, ангиологией и другими науками, имеющими отношение к функционированию нижних конечностей.
При плоскостопии лучшим выбором для пациентов старше 30 лет будет наблюдение у подиатра, а не ортопеда. Пожилым людям рекомендуется проходить обследование у врача не реже одного раза в год даже при отсутствии жалоб.
Перед началом лечения определяется важная информация о плоскостопии: разновидность, форма, степень. На основе полученной информации осознаётся необходимость лечения.
Врачи обладают разными мнениями относительно развития ситуации. Избранные врачи уверены в необходимости обязательного лечения, прочие медики уверены, что лечебные мероприятия требуются только при наличии жалоб. Кто прав?
Перенапряжение приводит к деформации косточки на стопе, артрозу коленного и тазобедренного суставов, сколиозу, остеохондрозу. По указанной причине предполагается необходимость проведения лечения, консервативного или оперативного.
Консервативные методики предполагают комплексный подход, действенный исключительно на начальной стадии. К операции прибегают, когда человек уже почти не в состоянии двигаться.
Обследование у ортопеда
Спортивная ортопедия и реабилитация
Спортивная ортопедия – это огромное направление, включающее в себя профилактику травматизма и устранение его последствий. Для профилактики врачи разрабатывают специальные комплексы упражнений, призванных успешно подготовить тело человека, его костно-мышечный аппарат к повышенным физическим нагрузкам во время тренировки и соревнований. Также используются ортопедические бандажи, ортезы, повязки, бинты и т.д. Все это обмундирование призвано защитить связочный и сухожильный аппарат от чрезмерного растяжения во время физической нагрузки.
Также ортопеды занимаются разработкой специального рациона питания для спортсменов. Он должен учитывать потребность организма в количестве белка, жиров, минеральных веществ и витаминов, необходимых для полноценного восстановления после перенесённой нагрузки.
В деле реабилитация ортопедия способна творить настоящие чудеса. Существует несколько направлений этой работы:
- протезирование позволяет заменить утраченные суставы и конечности;
- улучшение состояния мышечного каркаса усиливает диффузное питание хрящевой ткани и способствует восстановлению целостности межпозвоночных дисков и крупных суставов;
- коррекция положения головок костей и тел позвонков устраняет эффект компрессии и восстанавливает нормальный ток крови и лимфатической жидкости;
- улучшение осанки и правильная постановка стопы приводит к равномерному распределению амортизационной механической нагрузки по всему опорно-двигательному аппарату.
В процессе проведения реабилитации перед врачом ортопедом стоит сложная задача – провести полную адаптацию пациента с возвращением ему всех утраченных двигательных функций. Обычно ортопедическая реабилитация требуется в следующих ситуациях:
- перенесённая хирургическая операция по удалению межпозвоночной грыжи диска;
- эндопротезирование крупных суставов нижних и верхних конечностей;
- серьезные переломы костей рук, ног и позвоночника;
- развитие травматической контрактуры (отсутствие подвижности в том или ином суставе);
- параличи и парезы после острого нарушения мозгового кровообращения (инсульта);
- нарушение подвижности при компрессиях корешковых нервов, отходящих от позвоночного столба.
Любое нарушение двигательной активности требует коррекционной работы врача ортопеда.
Часто задаваемые вопросы
-
Что взять с собой на приём к врачу ортопеду?
Если у вас есть результаты предыдущих методов обследования, например УЗИ, рентген-снимки или МРТ, то обязательно захватите их с собой. Это поможет ортопеду поставить диагноз и подобрать необходимое лечение. Если вы ни какое обследование не проходили, при необходимости его можно будет пройти у нас.
-
Как поможет мне врач с болью в колене?
Наши врачи ортопеды в своей практике применяют более 20 методов лечения. От лекарственной терапии и блокад помогающих быстро снять боль, до физиопроцедур и внутрисуставных инъекций, помогающих восстанавливать сустав.
-
Можно ли пройти лечение у вас без хирургической операции?
Мы применяем методы не хирургического лечения, это позволяет при лечении некоторых заболеваний избежать операции.
-
Все ли назначенное лечение можно пройти у вас?
Да все методы лечения и все оборудование у нас имеется. Причем приступить к лечению можно уже в первый день обращения к нам.
-
Насколько больно делать укол в коленный сустав?
Процедура проводится под местной анестезией, чувствуется только укол в иглы в кожу. Вся процедура занимает не более 5 минут. Можно спокойно встать и пойти. Серьезных ограничений нет.
Когда болит колено: Какой врач поможет
Если выбирать специалиста самостоятельно, тогда в зависимости от проблемы можно выделить следующих врачей:
-
Если боль коленного сустава должен снять врач с применением хирургического лечения, тогда требуется консультация хирурга-ортопеда. Столь серьезное лечение назначается при тяжелых заболеваниях, когда консервативные методы уже не помогают. Часто такое вмешательство необходимо при разрыве связок
-
Нередко если болят колени у взрослого или пожилого человека это может быть артрит или артроз, здесь уместно посещение артролога, ортопеда или физиотерпевта. Происходит это из-за постепенного истончения хряща, что приводит к большой нагрузке на суставы и их повреждениям в результате трения;
-
Если болит колено при сгибании и боль не сильная возможно повреждение связок или мениска, здесь также необходим врач-ортопед;
-
Симптом болят колени:к какому доктору обращаться при нарушениях в нервной системе? Для этих целей потребуется консультация невропатолога и ортопеда. Может понадобиться лечение нескольких систем организма, а не только лишь коленей, просто суставы первыми дали знать о нарушениях.
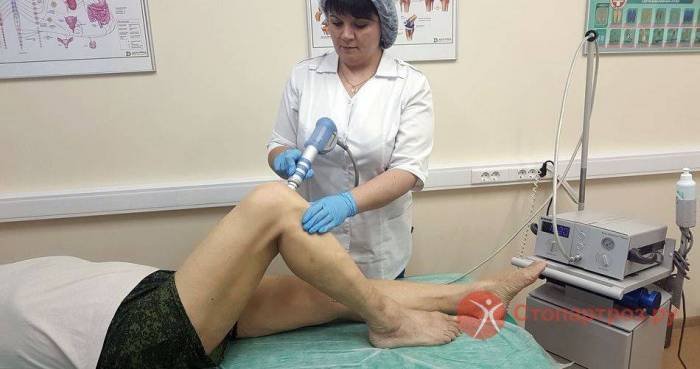
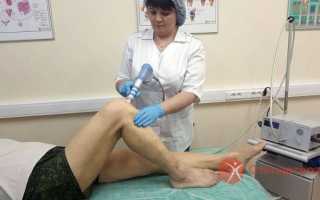
|
| Лечение боли в колене методом УВТ |
Если болят колени: к кому идти и как лечить после травмы
При получении травмы лучше записаться на прием к травматологу. После проведенного обследования будет назначен курс лечения. В зависимости от степени и вида повреждения лечение будет отличаться.
После восстановления сустава необходимо будет обратиться к врачу реабилитологу. Он поможет восстановить подвижность сустава и вернуться к привычной жизни.
Врач-ортопед — как раз тот специалист который занимается лечением боли в коленном суставе, только после его осмотра назначают дополнительное обследование — УЗИ, рентгенографию или МРТ сустава.
Как выбрать специалиста по коленным суставам в Москве
К какому врачу обращаться и как лечить, если болят колени и суставы – это вопрос, который интересует многих. Независимо от причины и силы боли, специалист должен быть опытным, чтобы решить проблему грамотно. Легко понять какой врач может помочь в клинике «Стопартроз», здесь все профессионалы с опытом работы от 15 лет. Пациенту объяснят, к какому врачу ему нужно и помогут записаться на прием.
Если непонятно, к какому врачу идти на прием, к какому врачу записаться, можно смело идти к терапевту, он подскажет дальнейшие действия. Первичный осмотр даст профессионалу необходимую информацию для дальнейших действий.
Записаться на лечение
Как понять когда болят колени: к какому врачу обратиться
К врачу необходимо идти даже в том случае, если дискомфорт ощущается лишь иногда, только во время подъема по лестнице или после бега. К какому врачу записаться сложный вопрос, особенно если явно выраженных симптомов нет. Это может быть невролог, ортопед или физиотерпевт.
Любой дискомфорт является сигналом организма к тому, что что-то не так. Боль, ограничение подвижности, а также хруст говорят о необходимой медицинской помощи. Многие не замечают первые симптомы до той поры, пока действительно не возникает серьезная проблема. Огромное количество пациентов приходят только уже с серьезной степенью болезни. Лечение в подобном случае намного дольше и проходит сложнее, иногда и вовсе только операция сможет помочь, которую легко можно было избежать, если обратиться в клинику вовремя.
Теперь вы знаете, к какому врачу обратиться при боли в колене. Записывайтесь на прием по телефону или через форму на нашем сайте и вам обязательно помогут!
Диагностика
-
УЗИ-диагностика
Неинвазивное исследование мышц, связок, сухожилий, суставов с помощью ультразвуковых волн.
-
Рентгенография
Покажет изменения в костной ткани при артрозе и артрите, признаки деформации сустава, остеофиты (костные шипы) и оссификаты (кристаллы кальция). Обследование не информативно при воспалении мягких тканей.
-
Анализы
Общие анализы крови и мочи, биохимия крови показывают признаки воспаления, наличие инфекции, нарушения в костной и хрящевой тканях.
-
МРТ
Магнитно-резонансная томография
Высокоточный метод диагностики суставов с информативностью до 99%. Позволяет получить срезы тканей на любом уровне.
Записывайтесь к нам на лечение по телефону +7 495 134 03 41 или оставляйте заявку на сайте.
Хирург и ортопед – а есть ли разница?
Раз ортопедия – это часть хирургии, то у многих пациентов закономерно возникает вопрос, может ли хирург заменить ортопеда и наоборот.
В хирургии выделяется много направлений, врач может заниматься лечением строго определенных нарушений. Поэтому есть такие специалисты, как хирург-онколог, хирург-гинеколог, хирург-стоматолог, сосудистый хирург… А есть и отделение общей хирургии, куда попадают пациенты с часто встречающимися заболеваниями – аппендицитом, перитонитом, язвенной болезнью и другими хирургическими проблемами.
Хирург – это специалист, обладающий базовыми навыками лечения различных заболеваний при помощи операций. При этом может использоваться скальпель или любые современные методики оперативных вмешательств.
Важно понимать, что любой хирург изначально проходит базовое обучение. Туда входят основные знания и навыки по патологии мягких тканей, внутренних органов, опорно-двигательной системы, по травмам и повреждениям
Но изменения в любой системе имеют множество деталей, разобраться в которых может только специалист. Уровень специальной подготовки – вот чем отличается хирург от ортопеда.
Поэтому хирург, конечно, увидит искривления и деформации костей и даже может выявить многие распространенные заболевания. Но для точной диагностики и подбора специализированного лечения нужна консультация ортопеда, ортопеда-хирурга. А если имеются последствия повреждений, желательно попасть к ортопеду-травматологу.
 Костяшки пальцев потемнели
Костяшки пальцев потемнели Боль под коленной чашечкой спереди
Боль под коленной чашечкой спереди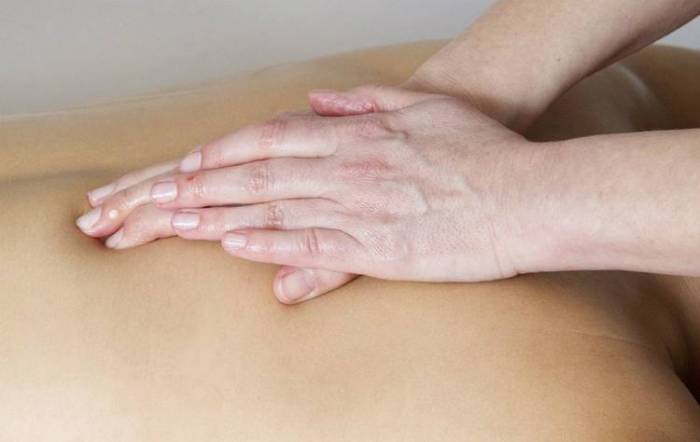 Правильный массаж для здоровья коленного сустава
Правильный массаж для здоровья коленного сустава

 Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья
Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья Тянет низ живота и спина в копчике тянет
Тянет низ живота и спина в копчике тянет Причины раздражения между пальцами рук и лечение
Причины раздражения между пальцами рук и лечение