Содержание
- 1 Болит колено сбоку с внешней стороны лечение. Боль с внутренней и внешней стороны колена (сбоку колена)
- 2 Уход за коленями женщины
- 3 Что нужно делать при травме коленного сустава
- 4 Контакты
- 5 Диагностика
- 6 Травмы
- 7 Советы, которые могут пригодиться
- 8 Твердая шишка
- 9 Что делать взрослым
- 10 Аномалии развития коленного сочленения
- 11 Методы лечения
Болит колено сбоку с внешней стороны лечение. Боль с внутренней и внешней стороны колена (сбоку колена)
Как правило, большинство наших пациентов с болями в коленях жалуются на неопределенные ноющие боли по всему суставу. Однако, иногда встречаются боли с внутренней стороны колена, а также боли с наружной стороны колена. Оба случая обычно являются следствием травм, ушибов и растяжений связок. Подобные травмы, как правило, не опасны и успешно лечатся с помощью холодного компресса, остеопатия помогает добиться быстрого улучшения. Реже боль сбоку коленного сустава может быть связана с надрывом медиального или латерального мениска колена, и тогда лечение занимает больше времени.
Ушибы колена
Этот вид травмы чаще происходит у людей, ведущих активный образ жизни, но не застрахован от него никто. В зависимости от направления удара, его силы и предмета, боль при ушибе может охватывать весь сустав, либо его стороны. Передние удары по коленной чашечке вызывают боль спереди, боковые удары сопровождаются болью с внутренней или внешней стороны колена.
Если ушиб не сильный, для его лечения достаточно приложить холодный компресс (основные правила смотрите в этой статье ). При ушибах значительной ударной силы в суставе может образоваться выпот, появиться гематома, ограничение подвижности. Если это имеет место, необходимо обследовать сустав с помощью рентгена и УЗИ, а затем обратиться к остеопату. Пациентам с подобными травмами мы рекомендуем начинать остеопатическое лечение через 3-5 дней после травмы, после периода полного покоя и холода.
Повреждения внутренней боковой связки
Внутренняя боковая связка на самом деле находится не внутри сустава, а с его внутренней стороны, то есть ближе к другой ноге. При травмах и неудачных движениях можно наблюдать растяжение этой связки, надрывы и микроразрывы. Полные отрывы внутренней связки происходят редко, обычно при тяжелых сопутствующих травмах ноги.
Диагностика растяжений этой области базируется на клиническом осмотре и симптомах. Тянущая, острая боль локализуется сбоку коленного сустава, усиливается при отведении голени в сторону, иногда при сгибании. Для того, чтобы связка полностью зажила, ей необходим покой и ношение эластичного ограничителя (наколенника).
Повреждения наружной боковой связки
Наружная боковая связка расположена на внешней стороне колена вдоль ноги. Она стабилизирует сустав от складывания наружу и повреждается при резких движениях голени внутрь. При сильных травмах могут наблюдаться ее растяжения и надрывы. Диагностика основана на клиническом осмотре, лечение такое же как и для растяжений внутренней боковой связки колена.
Повреждения мениска колена
В коленном суставе имеется два хрящевых образования в форме полумесяца – латеральный и медиальный мениск. Они расположены перпендикулярно оси конечности, между большеберцовой костью и голенью. Травмы менисков возможны при сильных сгибательных нагрузках, при резком разгибании согнутой ноги, при боковых травмах и ударах.
Вариантов повреждений мениска множество: надрывы, полные разрывы, смещения и пр. Боль с внутренней стороны колена коленного сустава может появляться при боковых травмах мениска. Диагностировать этот вариант повреждения можно с помощью внимательного осмотра, УЗИ и МРТ коленного сустава.
Преимущества остеопатии при лечении боли в коленях
- Отсутствует риск усиления боли.
- Мы не делаем уколов и инъекций в сустав, не вводим никаких препаратов, соответственно не будет их побочного действия.
- Мы делаем все возможное, чтобы справиться с болезнью без операции.
- Всем пациентам мы проводим полный остеопатический осмотр, не смотря на то, с какими симптомами пришел человек. Это позволяет добиться коррекции на уровне всего организма, а не только отдельной его части. Соответственно и уровень здоровья становится выше.
Уход за коленями женщины
Чтобы коленки любой формы и размера всегда оставались красивыми и ухоженными, их необходимо баловать. Поскольку в области коленей слишком мало сальных желез, их кожа часто становится сухой и неэластичной, накапливая на своей поверхности отмершие клетки. Отшелушивать их необходимо гелями, пенками и скрабами, в состав которых входят фруктовые кислоты. Они стимулируют деление клеток за счет своих биовеществ, в результате чего кожа коленей регулярно обновляется.
Кроме этого, скрабы, гели и пенки для ухода за коленями можно заменить натуральным медовым скрабом. В нем содержатся витамины С и Е, которые обеспечат коже постоянную регенерацию, увлажнение и оздоровление. Для его приготовления нужно смешать по одной столовой ложке касторового масла, меда и крупной морской соли. Скраб необходимо слегка подогреть и тщательно втереть в кожу коленей, оставив их так на десять-пятнадцать минут. По истечении времени скраб нужно смыть теплой водой.
Также колени желательно два раза в день увлажнять с помощью кремов, в состав которых входят пантенол, алоэ, касторовое и облепиховое масло, витамины А, К, Е и РР, которые предотвратят сухость, шелушение и старение кожи коленей. Благодаря такому уходу, коленки всегда будут оставаться красивыми и привлекательными.
Что нужно делать при травме коленного сустава
По степени выраженности симптомов, перечисленных выше, несложно понять, когда колено серьезно травмировано и необходима врачебная помощь. Травматолог уже при первичном осмотре может предположить, о каком виде повреждений идет речь – переломе, смещении или растяжении связок, — и определить, что делать дальше.
Рентгенография назначается, чтобы точно установить, насколько сильно травмировано колено, и нет ли помимо предполагаемой травмы других осложнений. Так как, несмотря на схожую симптоматику, лечение потребуется различное, и не всегда бывает достаточно только консервативных методов.
При растяжении или частичном разрыве связок основное, что необходимо делать – это не давать нагрузок на сустав до полного восстановления тканей. Для этого накладывается на несколько недель гипсовая шина или надевается специальный ортез. Бандаж фиксирует сустав, если какой-то его элемент выскакивает по причине ослабленных связок.
Для нормальной работы ног необходимо прежде стабильность в районеколенного сустава, который является важной составляющей человеческого скелета. Он обеспечивает функцию опоры и ходьбы, и мышцы помогают ему оставаться динамически стабильным
Большое значение в поддержании стабильности сочленения имеют связки колена, повреждение которых приводит к снижению их упругости. А, следовательно, это ведет к уменьшению прочности соединению костных структур и дальнейшему их смещению друг от друга в ту или другуюсторону.
Итак, если у вас болят ноги, выходит чашечка, причина этому может быть разная. Установить ее сможет лишь специалист. Вас могут беспокоить разные симптомы патологии от резкой боли до невозможности свободно передвигаться.
Анатомическое строение
В практике врачей довольно часто встречаются случаи, когда больные жалуются на то, что у них вылетело, выскочило колено, болят ноги.
Если рассматривать анатомическое , то видно, что в нем, имеются два сустава. Один расположен между бедром и чашечкой, а другой – между бедренными костями и голенью. Когда они смещаются в разные стороны, колено вылетает.
Чашечка всегда подвергается значительной нагрузке во время торможения, разгибания ноги. Так, при перегрузке происходит ее дестабилизация и она выскакивает за пределы сустава.
Вывих, при котором выходит сустав, приводит к снижению качества вашей жизни.Данная причина травмы чаще всего провоцирует выпадение суставову профессиональных спортсменов, поскольку они больше всего подвергают свои ноги большим нагрузкам.
Нестабильность чашечкитакже возникает в следствии полученной травмы или из-за резкого торможения и больших перегрузок. Если своевременноне обратиться к специалисту и не начать лечить поврежденное место, вскоре больной и вовсе не сможет самостоятельно передвигаться.
За частую повреждается лишь одна связка, но в более тяжелых случаях, например, при падении с высоты – несколько.
Выпадможно изначально предупредить, если после травмы сразу обратиться в больницуза первоймедицинской помощь
Кроме того, немаловажное значение имеет соблюдение правил техники безопасности, как в повседневной жизни, таки в спорте
Контакты
Телефон офиса:
+7 (495) 902-50-00
Телефон бесплатной горячей линии по России:
8 (800) 775-35-15
Диагностика
Для уточнения выраженности и характера укорочения измеряют абсолютную и относительную длину конечности и длину каждого сегмента, используя в качестве ориентиров видимые костные выступы (лодыжки, верхний полюс надколенника, суставную щель коленного сустава, большой вертел и верхнюю переднюю ость подвздошной кости). Измерения проводят при полностью разогнутых ногах, при поочередном сгибании тазобедренных и коленных суставов и при одновременном сгибании крупных суставов конечности. Для выявления относительного и кажущегося укорочения применяют специальные тесты.
Перечень дополнительных исследований зависит от локализации и предполагаемой причины укорочения. При старых переломах, опухолевых процессах и инфекциях назначают рентгенографию голени или рентгенографию бедра. При артрозах выполняют рентгенографию коленного сустава, рентгенографию тазобедренного сустава или артроскопию коленного сустава. При подозрении на поражение мягких тканей используют данные МРТ. По показаниям пациентов направляют на консультации к онкологу, фтизиатру, венерологу, инфекционисту, ревматологу и другим специалистам.
Травмы
Травмы связочного аппарата чаще всего диагностируются у активных молодых людей. Повредить связки можно как в быту, так и на спортивной тренировке. Растяжения и разрывы происходят вследствие превышения допустимой амплитуды движений в суставе: переразгибания, скручивания ноги по оси, резкого приведения или отведения голени. Зачастую такую травму получают в результате прямого удара по колену или чрезмерного давления на голень.
Разрыв связок классифицируется по степеням:
- 1 степень – частичный разрыв. Его часто называют растяжением, однако связки неэластичны и растянуться не могут. В данном случае разрываются отдельные волокна.
- 2 степень – надрыв или неполный разрыв;
- 3 степень – полный разрыв. Как правило, сочетается с повреждением других суставных элементов: менисков, хрящей или капсулы.
Повреждение внутренней боковой (коллатеральной) связки проявляется тем, что болит колено сбоку с внутренней стороны. Коленка отекает и становится болезненной на ощупь, ногу больно разгибать, движения ограничиваются. Кроме этого, при разрыве кровеносных сосудов кровь попадает в суставную полость и возникает гемартроз. Полный разрыв связок сопровождается патологической подвижностью в суставе.
Стоит отметить, что именно внутренняя боковая связка травмируется чаще, чем наружная. Повреждение происходит при сильном отклонении голени кнаружи и почти всегда затрагивает внутренний мениск и капсулу сустава.
Лечение
В отличие от разрывов внешней коллатеральной связки, которые восстанавливаются оперативным путем, повреждения внутренней связки лечатся только консервативно. Сначала пораженный участок обезболивают раствором Новокаина, затем накладывают гипс на ногу от щиколотки до половины бедра. Если в суставе есть большое количество крови (гемартроз), делают пункцию.
После сращивания связка зачастую укорачивается за счет рубцовой ткани. Из-за этого ее укрепляющая функция заметно снижается, и сочленение становится нестабильным, «разбалтывается». Другие элементы сустава – капсула и крестообразные связки – могут компенсировать эту нестабильность, в противном случае проводят операцию.
В ходе вмешательства возможны 2 варианта: перемещение места прикрепления связок (реконструкция) или сухожильно-мышечная пластика. Данная методика является аналогом эндопротезирования и позволяет зафиксировать поврежденные сухожилия к здоровым тканям.
Советы, которые могут пригодиться
При разной длине ног специалисты советуют придерживаться некоторых рекомендаций. Самая главная из них – сон на жесткой и упругой постели. Лучше, если на ней будет лежать ортопедический матрас, но и на обычную койку можно просто положить лист фанеры между матрацем и основой.
Не менее важно и правильно вставать: сначала следует повернуться на бок и согнуть ноги, потом свесить их с кровати. Далее можно становиться, но обязательно с прямой спиной, не наклоняясь вперед
Сидеть рекомендуется как можно реже и меньше по времени, причем желательно, опять-таки, на твердом стуле с прямой спинкой. Очень вредно для всего опорно-двигательного аппарата сидеть на мягком, проваливающемся кресле, так как тело находится в неправильной позе: бедра «уходят» ниже колен, а спина округляется.
Поддержание правильной осанки важно для здоровья всего опорно-двигательного аппарата
Если вы работаете за компьютером, то локти не должны свисать со столешницы. Кроме того, при сидячей работе нужно вставать и разминаться каждые полчаса. Вставать даже со стула следует с прямой спиной, не сгибаясь вперед. Желательно в принципе избегать наклонов туловища вперед: при мытье пола или работе на даче лучше стоять на коленях, но не сгибать спину.
И еще 4 совета:
- не поднимайте тяжести, но если приходится это делать, то по крайней мере не поднимайте неудобные вещи, которые трудно удержать;
- не делайте резких движений;
- запишитесь в бассейн и регулярно плавайте, желательно брассом. Именно такой стиль помогает выравнивать позвоночник и поддерживать его в правильном положении;
- каждый день висите на турнике или перекладине около минуты.
Твердая шишка
Твердые шишки разного размера, болезненные при надавливании могут быть признаком артроза, болезни Шляттера или подагры.
Подагра
Твердые, неоднородные на ощупь, разного размера (от просяного зерна до фасолины) уплотнения образуются в области коленного сустава из-за подагры (нарушение пуринового обмена).
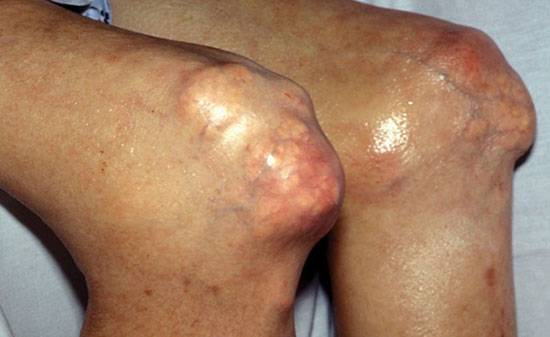
Через 5 или 10 лет после начала приступов подагрического артрита мочевая кислота начинает внезапно откладываться в ткани, образуя на поверхности сустава болезненные на ощупь уплотнения (тофусы).
Обычно это происходит после очередного приступа (для него характерны острая боль, сильный отек и скованность, краснота, повышение местной температуры, озноб). Такие шишки могут самостоятельно вскрываться, выделяя плотное, пастообразное или творожистое содержимое.
Между приступами больного ничего не беспокоит.
Лечение: шишки при подагре лечат комплексно – назначая пациенту препараты для снижения уровня мочевой кислоты (Аллопуринол, Пробенецид), для растворения солей мочевой кислоты (Блемарен), диету № 6, питьевой режим. Крупные тофусы удаляют хирургическими способами.
Артроз
Твердые шишечки небольших размеров, которые обычно располагаются вдоль суставной щели, – костные шипы, или остеофиты.
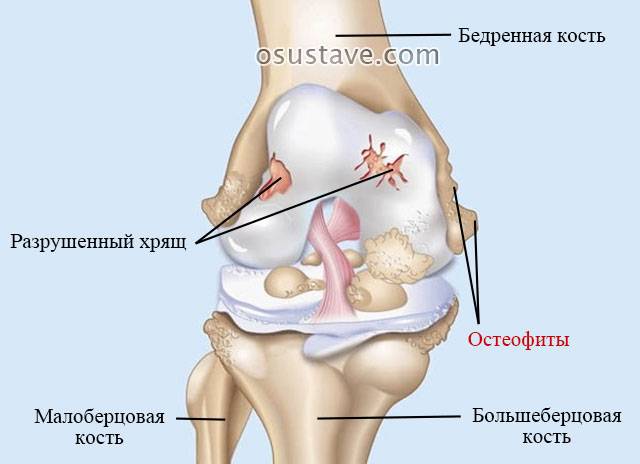
Причина их образования – разрушение хрящевой и костной ткани сустава при артрозе, из-за чего давление на суставные поверхности возрастает, «включая» механизмы компенсации (поверхность сустава увеличивается, формируя выросты). Причем шишки под коленом спереди при артрозе – не редкость, но чаще они появляются по бокам (слева или справа от коленной чашечки).
На ранних этапах развития артроза человека беспокоит ноющая боль после нагрузки (чаще по вечерам, после работы).
После образования остеофитов:
- Сустав теряет первоначальную форму;
- Боль возникает, усиливается после нагрузки и сохраняется в покое.
- Прогресс патологии сопровождается тугоподвижностью (колено сложно полностью согнуть и разогнуть).
Время от времени артроз обостряется (сустав опухает, боль в нем усиливается).
Лечение: артроз неизлечим, но на ранних стадиях патологию можно приостановить комплексом упражнений ЛФК и приемом хондропротекторов (Синвиск, Дона). На поздних стадиях эффективны уколы гиалуроновой кислоты в капсулу (обновляет синовиальную жидкость) и эндопротезирование сустава (замена).
Обострение лечат нестероидными противовоспалительными средствами (Мовалис, Аэртал, Мидокалм), глюкокортикостероидами (Гидрокортизон), сосудорасширяющими препаратами (Трентал).
Болезнь Шляттера
Плотная, болезненная и слегка эластичная на ощупь шишка, расположенная под коленом (спереди), образуется при болезни Шляттера (отмирание бугристости большеберцовой кости, к которой крепится собственная связка надколенника).
Болезнью Шляттера болеют дети, подростки и молодые люди от 10 до 18 лет (в 99 % случаев). Из-за усиленного роста костей и на фоне спортивных нагрузок нарушается кровоснабжение в области бугристости. Костная ткань деформируется, разрушается и отмирает. В результате под коленом спереди формируется болезненная припухлость.
На начальных этапах заболевание никак не осложняет жизнь пациента. По мере того, как болезнь Шляттера прогрессирует:
- режущая боль возникает и усиливается при любых движениях в суставе;
- иногда сохраняется в покое, но чаще стихает на какое-то время, а затем возобновляется;
- болезненные ощущения ограничивают подвижность коленного сустава.
У взрослых людей, переболевших , шишка под коленом сохраняется на всю оставшуюся жизнь (но не беспокоит).
Лечение: от шишки при болезни Шляттера избавиться невозможно. Боль снимают препаратами НПВС (Диклофенак) и новокаиновыми блокадами, подвижность восстанавливают физиотерапией. Если консервативное лечение неэффективно, и кость продолжает отмирать, ее восстанавливают хирургическими способами.
Что делать взрослым
Лечить патологию у взрослых необходимо, если разница в длине ног превышает 1.5 см. Имеется в виду хирургическая коррекция, после которой применяются консервативные методы. Сами по себе, без оперативного вмешательства, они не дадут результатов.
Операция заключается в иссечении наросшей соединительной и жировой ткани в вертлужной впадине с последующей установкой аппарата Илизарова. В реабилитационном периоде назначается массаж, физиолечение (УВЧ, магнит, парафиновые обертывания) и ЛФК.
Больным показано использование ортопедических стелек, которые помогут уменьшить нагрузку на больную ногу и выровнять ось скелета, ускорив тем самым восстановление.
После ношения аппарата Илизарова голень способна «вырасти» на 8-10 см, бедро – на 5-6 см. Весь процесс может занять от полугода и дольше. Установка устройства на голень переносится пациентами хорошо, так как позволяет сохранить подвижность в достаточном объеме и почти не препятствует двигательной активности в суставах ноги.
Поставить аппарат Илизарова на бедро сложнее, поскольку он значительно затрудняет движения и самообслуживание. На весь период использования аппарата рекомендовано выполнение физических упражнений для предотвращения мышечной атрофии и контрактур. Эффективность такого лечения оценивается специалистами как высокая.

После выписки из стационара необходимо соблюдать ряд правил:
- закрыть скользкие полы тяжелыми коврами, в санузле положить специальные противоскользящие наклейки;
- заранее сдвинуть мебель так, чтобы она не загораживала проходы;
- не поднимать колени выше прямого угла;
- не разворачивать наружу носки стоп при ходьбе;
- не лежать на том боку, который был прооперирован;
- спать с подушкой или валиком, проложенным между ног.
СПРАВКА: при незначительной разнице РДНК возможна консервативная коррекция. Чтобы выровнять ось тела, в обувь кладут ортопедические стельки или носят специальную обувь.
Лечебная гимнастика
Гимнастику можно делать при любом размере отклонения, если одна нога длиннее другой на 2 см или больше. Лечебная физкультура полезна и при совсем небольшой разнице в несколько миллиметров.
Стандартный комплекс ЛФК включает следующие упражнения:
- ИП (исходное положение) – лежа на спине, руки располагаются вдоль тела. Если короче правая нога, то ее нужно приподнять над полом и вращать стопой сначала в одну, затем в другую сторону.
- Из того же ИП поднять больную ногу и двигать стопу сначала внутрь (пронация), затем наружу (супинация).
- ИП – то же. Приподняв ногу над полом, медленно сгибать ее в колене, затем выпрямлять.
- Согнув ногу, наклонять ее то вправо, то влево.
- Перевернуться на живот и упереться носками стоп в пол. Стараться поднимать таз, сильно напрягая при этом мышцы спины и ягодиц.
- Встать рядом со спинкой кресла или дивана и, опираясь на нее, отводить прямую ногу в сторону, затем возвращать обратно.
Выполнение комплекса необходимо для поддержания мышц в нормальном тонусе, предупреждении тромбообразования, укрепления и восстановления связочно-сухожильной системы ног.
Аномалии развития коленного сочленения
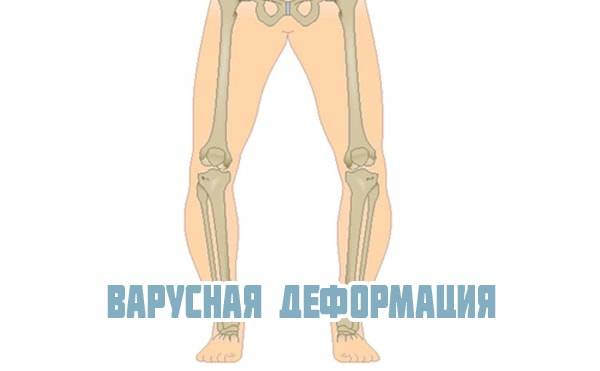
Встречается вальгусная и варусная деформация коленных суставов, которая может быть врожденной или приобретенной. Диагноз ставится с помощью рентгеновского снимка. В норме ноги стоящего человека прямые и расположены параллельно друг другу. При вальгусной деформации коленного сустава они искривлены – с наружной стороны появляется открытый угол в области колена между голенью и бедром.
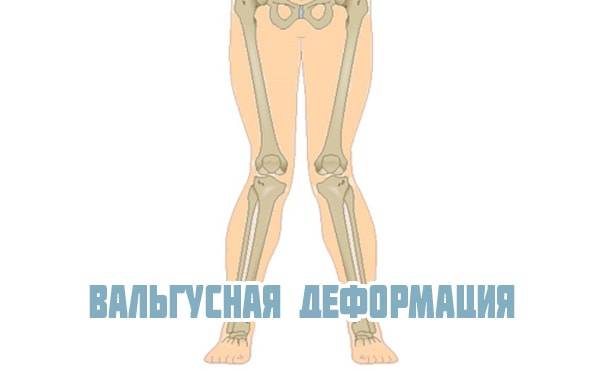
Деформация может затронуть одно или два колена. При двухстороннем искривлении ноги своей формой напоминают букву «Х». Варусная деформация коленных суставов искривляет кости в противоположную сторону и форма ног напоминает букву «О». При данной патологии сустав колена развивается неравномерно: суставная щель уменьшается с внутренней стороны и расширяется с наружной. Затем изменения затрагивают связки: наружные растягиваются, а внутренние атрофируются.
Каждый вид искривления является сложной патологией, требующей комплексного лечения. Если ее не лечить, довольно высок риск формирования чрезмерной подвижности колена, привычных вывихов, тяжелых контрактур, анкилозов и патологий позвоночника.
Вальгусная и варусная деформация у взрослых
Она является приобретенной патологией и чаще всего появляются при деформирующем артрозе. При этом хрящевая ткань сочленения подвергается разрушению и необратимым изменениям, приводящим к потере подвижности колена. Также деформация может стать следствием травм и воспалительно-дегенеративных заболеваний, вызвавших изменения структуры костей, мышц и сухожилий:
- сложный перелом со смещением;
- разрыв связок;
- привычный вывих колена;
- иммунные и эндокринные заболевания;
- артрит и артроз.
У взрослых лечение деформированного коленного сустава неразрывно связано с основной причиной и носит симптоматический характер. Терапия включает следующие пункты:
- обезболивающие препараты;
- НПВС — нестероидные противовоспалительные средства;
- глюкокортикостероиды;
- сосудорегулирующие препараты и венотоники;
- хондропротекторы;
- ЛФК;
- физиотерапевтическое лечение;
- массаж.
Медикаментозное лечение направлено на устранение болевого синдрома, восстановление хрящей, улучшение обмена веществ и питания тканей, сохранение подвижности сочленения.
Вальгусная и варусная деформация у детей
Проявляющаяся к 10-18 месяцам приобретенная варусная или вальгусная деформация коленных суставов у детей связана с отклонениями в формировании опорно-двигательной системы ребенка. Как правило, деформация диагностируется у ослабленных детей, имеющих мышечную гипотонию. Она появляется в результате нагрузки на ноги на фоне слабого мышечно-связочного аппарата. Причиной такого отклонения может быть недоношенность ребенка, внутриутробная гипотрофия, врожденная слабость соединительной ткани, общая слабость организма, перенесенный рахит.
Причиной вторичной патологии, вызвавшей аномалии в формировании коленного сустава, выступают нейромышечные заболевания: полинейропатии, ДЦП, миодистрофии, полиомиелит. Деформация сочленения не только вызывает искривление ног, но и крайне пагубно сказывается на всем организме.
https://youtube.com/watch?v=1rddRwL7_34
Довольно часто страдают стопы и тазобедренные сочленения, с возрастом развиваются плоскостопие и коксартроз.
Лечение вальгусной и варусной деформации у детей включает:
- ограничение нагрузок;
- ношение ортопедической обуви;
- использование ортезов и туторов;
- массаж;
- физиопроцедуры, наиболее часто — парафиновые обертывания;
- занятия лечебной физкультурой.
Методы лечения
В первую очередь проводится медикаментозная терапия, которая назначается при несерьезных травмах. В таком случае необходимы восстанавливающие мази и гели, компрессы изо льда, иммобилизация конечности. При тяжелых травмах может понадобиться хирургическое вмешательство. Необходим метод в том случае, если сустав сильно поврежден и просто иммобилизация конечности не поможет.
Кроме того, применяют народное лечение. Используется, когда нет аллергии на природные компоненты и есть возможность все время лежать при применении этих рецептов.
Оказание первой помощи
Прежде всего нужно помнить о первой помощи. Она очень поможет человеку и облегчит его участь.
Алгоритм действий:
- Положить больного.
- Приложить к больному месту лед.
- Намазать пораженную зону обезболивающей мазью – Ибупрофен, Вольтарен.
- Сразу нужно вызывать Скорую или везти больного в больницу для оказания квалифицированной помощи.
При несильной травме врач назначает постельный режим, снижение нагрузки на колено. Также для снятия болевого синдрома и припухлости можно применять мази, гели направленного действия. Для уменьшения активности сустава можно применять ортезы, бандажи, эластичный бинт. В более тяжелых и серьезных случаях для обеспечения неподвижности суставов может накладывать гипс. Срок ношения такого атрибута до одного месяца.
Хирургическое вмешательство
Если при травме, падении не просто вылетела чашечка, но и были повреждены связки, сухожилия, то назначается операция.
Один из самых щадящих и результативных методов – это артроскопия. Заключается вмешательство в том, что делается три надреза, в один из которых вводится прибор для освещения, в другие два – для собственно операции. После проведения вмешательства все надрезы аккуратно зашиваются. Поэтому период реабилитации при проведении такой операции недолгий и практически безболезненный.
Если сустав вылетает постоянно, а потом становится обратно, но все равно присутствует боль, дискомфорт при ходьбе, то понадобится эндопротезирование. Это довольно серьезная и дорогостоящая операция. Поэтому желательно не запускать патологию до такого состояния. Лучше избавиться от нее раньше и не иметь таких последствий и осложнений. Но одним из самых главных преимуществ такой операции является то, что после вживления пластины человек сохраняет былую активность в течение тридцати лет.
Физиопроцедуры, ЛФК
После проведения лечения важно правильно начать восстанавливаться. Период реабилитации предполагает использование следующих процедур:
- Лечебной гимнастики. ЛФК помогает не допустить образованию застойных процессов. Также в послеоперационный период благодаря проведению гимнастики нет спаек, тонус мышц повышается.
- Массаж. Может проводиться как профессионалом, так и самостоятельно. Но стоит отметить, что первые сеансы должны быть проведены массажистом, который подробно все расскажет, покажет и в первое время не даст сильную нагрузку на сустав. Желательно проводить сеансы утром и вечером не больше десяти минут.
- Электрофорез. Также очень полезная физиотерапевтическая процедура. Проводить ее можно только в стационаре и только при рекомендации доктора.
Народные средства
Можно также попробовать один из народных методов. Рассмотрим самые результативные:
- Сделать компресс из лимона. Выжать цитрус и окунуть в нем марлю. Прикладывать к колену.
- То же самое можно делать только с сырым картофелем. Натереть очищенный картофель на мелкой терке, отжать сок и прикладывать жмых к больному суставу.
- Можно провести сеанс массажа, а после этого намазать медом повреждённое место. Накрыть целлофаном, а сверху укутать шерстяным платком. Держать не менее получаса.
- В летнее время можно использовать свежие листья лопуха, прикладывая их к больным местам.
Из этого видео Вы узнаете как правильно вправить вылетевшую коленную чашечку.
Сложная структура коленного сустава обеспечивает слаженность его работы. Каждый элемент отвечает не только за определенные функции, но и за стабильность всей «конструкции». Поэтому, когда сустав, причины могут быть связаны с различными факторами. Главное, не паниковать, а знать, что делать в таких ситуациях.


 Правильный массаж для здоровья коленного сустава
Правильный массаж для здоровья коленного сустава Сколько времени занимает мрт коленного сустава
Сколько времени занимает мрт коленного сустава

 Боль под коленной чашечкой спереди
Боль под коленной чашечкой спереди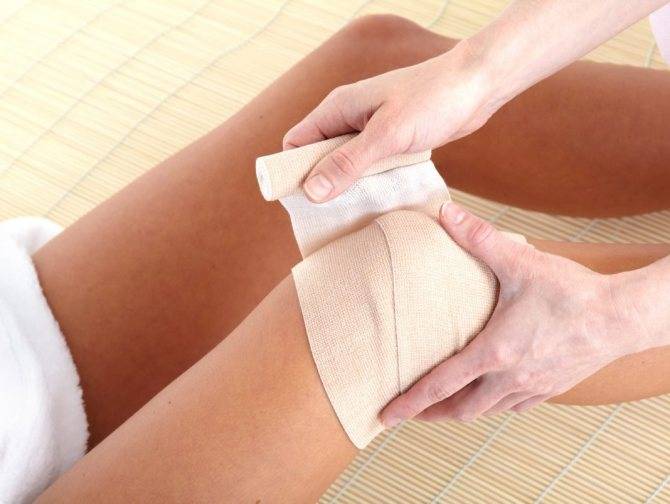 Как обнаружить и вылечить растяжение связок коленного сустава?
Как обнаружить и вылечить растяжение связок коленного сустава? Костяшки пальцев потемнели
Костяшки пальцев потемнели Как укрепить коленные суставы и связки с помощью массажа и упражнений
Как укрепить коленные суставы и связки с помощью массажа и упражнений